За последние десятилетия проблема профилактики, ранней диагностики, контроля за течением сахарного диабета (СД) у детей и взрослых стала острейшей медико–социальной проблемой, которая в большинстве стран мира обозначена в числе приоритетных направлений развития здравоохранения. Приводя к тяжелым осложнениям и ранней потере трудоспособности, СД характеризуется высокой смертностью, в том числе в молодом возрасте [1]. Согласно статистическим данным, представленным ВОЗ [2], в настоящее время в мире насчитывается 346 млн человек, больных СД.
По прогнозам ВОЗ, за период 2005–2030 гг. число случаев смерти от СД удвоится. В промышленных странах распространенность СД составляет 5–6% и имеет тенденцию к дальнейшему увеличению [2].
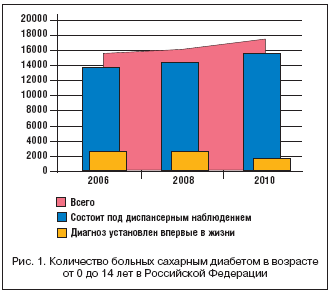
Особую настороженность вызывает увеличение частоты возникновения СД у детей. Результаты собственных исследований динамики заболеваемости СД в Российской Федерации за последние годы, проведенных путем анализа данных статистической отчетности из субъектов РФ, отражены на рисунках 1 и 2.
В этой связи становится все более актуальной проблема обеспечения детей и взрослых, больных СД, знаниями и навыками, необходимыми для его самостоятельного «ведения», выхода из кризов и изменения образа жизни, что является основой для успешного лечения заболевания [3]. Согласно результатам исследований, интенсификация терапии снижает частоту микроангиопатических осложнений, но в то же время требует более эффективного самоконтроля за течением СД, что обеспечивается частым и высокоинтенсивным обучением и продолжающейся поддержкой [3].
В РФ приняты унифицированные правила и образовательные программы для больных СД, закрепленные в действующем законодательстве. Разработка данных программ и исследования по эффективности их применения проводились в рамках реализации федеральной программы «Сахарный диабет» Министерства здравоохранения России в тесном сотрудничестве с Европейским бюро ВОЗ. Рекомендуемые унифицированные программы с подробным описанием необходимых средств, наглядных пособий, тестовых заданий опубликованы в специальном приказе Министерства здравоохранения РФ.
Школа больных СД (далее – Школа) создается в составе лечебно–профилактических учреждений (центров здоровья) на функциональной основе.
Работу Школы возглавляет заведующий, назначаемый руководителем соответствующего лечебно–профилактического учреждения. Как правило, это врач–эндокринолог (врач–диабетолог) или медицинская сестра с высшим образованием, прошедшая специальную подготовку. Школа в своей деятельности руководствуется нормативными актами Министерства здравоохранения РФ, уставом учреждения здравоохранения, на базе которого она создана. Обучение проводится по структурированным программам отдельно для каждой категории больных:
• больные СД 1–го типа;
• больные СД 2–го типа;
• больные СД 2–го типа, получающие инсулин;
• дети и подростки, больные СД и их родственники;
• беременные, больные СД.
Обучение в Школе также необходимо адаптировать к возрасту и степени полового созревания пациента. На этом принципе основывается формирование возрастных групп обучаемых.
В первую группу включают родителей новорожденных и детей первых лет жизни. Маленькие пациенты полностью зависят от родителей и медицинского персонала (прием пищи, инъекции, мониторинг), поэтому нуждаются в формировании близких отношений с обеспечивающим медицинскую помощь работником. Немаловажно создание психологического контакта с матерью больного ребенка, поскольку на фоне нарастающего стресса у нее снижается связь с ребенком и отмечается депрессия [3]. Проблемами, которые необходимо решать обучающей бригаде медицинских работников в данном случае, являются: колебание настроения у больного СД новорожденного ребенка; сопряженность инъекций и контроля уровня глюкозы в крови с болевыми ощущениями, которые возникают вследствие медицинских манипуляций и ассоциируются у ребенка с белым халатом врача. Эти препятствия обусловливают необходимость установления доверительных отношений с семьей больного ребенка и обучения мониторингу за течением СД, поскольку гипогликемия у новорожденных встречается часто и может приводить к тяжелым осложнениям.
Во многих странах мира широко обсуждалась целесообразность обучения дошкольников с СД и то, зависят ли конечные исходы данной болезни от обучения в этой возрастной группе [3]. Однако родители сообщают о необходимости, значимости обучения и поддержки.
К третьей группе обучения относятся дети школьного возраста. Занятия для этих пациентов должны включать следующие темы:
• помощь и регулирование перехода к образу жизни школьника, развитие самоуважения (чувства собственного достоинства) и отношений со сверстниками;
• обучение навыкам проведения инъекций и мониторингу гликемии;
• распознавание и понимание симптомов гипогликемии;
• улучшение понимания самостоятельного ведения заболевания;
• адаптация больного СД к школьному обучению, приему пищи в школе, физической активности и занятиям спортом;
• включение мониторинга уровня глюкозы в крови и инъекций в школьный режим;
• советы родителям по постепенному развитию независимости ребенка с передачей соответствующей ответственности.
У детей школьного возраста существует неудовлетворенность в связи с тем, что врачи разговаривают с родителями, а не с ними. Образовательные программы, сфокусированные на возрасте пациента, эффективны у детей и их семей.
В третью, школьную, группу можно включить и больных подросткового возраста. Подростковый период – переходная фаза развития между детством и взрослой жизнью, имеющая ряд биологических и психологических особенностей, которые обусловливают некоторые проблемы в ведении СД у таких больных [3]. Ухудшение контроля за течением СД в этой возрастной группе часто связано с нерегулярным питанием, недостаточной физической активностью, нечеткими выполнениями назначений врача, эндокринными изменениями, связанными с пубертатным периодом, и другими факторами. Особенности направлений работы в Школе для подростков включают в себя:
• развитие доверительных отношений между подростком, группой обучающихся и бригадой специалистов;
• помощь подростку в определении приоритетов и постановке небольших достигаемых целей, особенно если есть противоречия между социальными потребностями подростка и ограничениями, связанными с наличием СД;
• обеспечение понимания физиологических изменений пубертатного периода, их влияния на дозы инсулина, решение возникающих проблем начиная с контроля массы тела, регулирование диеты;
• объяснение важности скрининга ранних симптомов осложнений СД и улучшения метаболического контроля;
• доверительные беседы с подростком о процессе полового созревания, укрепление в нем чувства уверенности в себе, но при этом сохранение доверия и поддержки со стороны родителей;
• помощь подростку и родителям в формировании отношений с новым уровнем вовлечения родителей в процесс лечения СД.
Цель и задачи Школы – это обучение больных СД методам самоконтроля, адаптации проводимого лечения к конкретным условиям жизни, профилактике острых и хронических осложнений заболевания.
В соответствии с основной задачей заведующий Школой организует обучение больных СД по разработанным структурированным программам; проводит первичные и повторные циклы обучения по проведению самоконтроля и профилактике осложнений СД; контролирует уровень знаний больных СД; анализирует эффективность работы Школы; координирует свою деятельность с работой других подразделений и специалистами, участвующими в оказании специализированной помощи больным СД.
Примерный план занятий в «Школе самоконтроля сахарного диабета»
Занятие 1. Тема: «Знакомство с пациентами». Организация работы Школ для больных СД.
В настоящее время в странах с высоким уровнем диабетологической помощи обучение играет роль базисного компонента в лечении больных СД. Система обучения в этих странах построена в соответствии с определенными научно обоснованными принципами [4]. Для обучения пациентов с СД используют следующие формы:
1. Индивидуальное обучение, рекомендуемое чаще для детей, а также при первичном обучении взрослых с впервые выявленным СД и беременных, заболевших СД. Проводится по интенсивной программе с четкими инструкциями относительно правил контроля СД и практических аспектов лечения инсулином и диетотерапии.
2. Групповое обучение пациентов, имеющих стаж заболевания и личный опыт контроля СД. Групповое обучение может базироваться:
• на формальных инструкциях, как при проведении индивидуального обучения;
• на совместном обсуждении с пациентами основных теоретических вопросов лечения диабета с анализом понимания и усвоения и обязательным практическим тренингом.
Как показывает опыт работы с больными СД, именно 2–я форма группового обучения является для них наиболее предпочтительной. И более эффективным является обучение в группах из 7–10 человек, формируемых в соответствии с типом диабета, учетом возраста пациентов, их социально–культурного уровня и т. д.
Критериями исключения из группы обучения являются:
• существенное снижение остроты зрения, что делает невозможным проведение самоконтроля;
• терминальная стадия хронической почечной недостаточности;
• обострение сопутствующих заболеваний;
• тяжелый кетоацидоз;
• нарушения памяти, психические болезни.
Занятие 2. Тема: «Что такое диабет? Контроль обмена веществ».
Цель занятия: понимание СД как заболевания. Пациентов знакомят с процессами обеспечения организма питательными веществами.
Важна подача преподавателем информации в легкодоступной для восприятия форме.
Каждый орган в человеческом организме состоит из клеток, которые выполняют все жизненно важные функции организма. Им необходима энергия для работы, которую они получают из пищи, поглощаемой людьми. Пища поступает в организм через пищеварительную систему, которая включает в себя желудок, кишечник, печень, поджелудочную железу и др. Эти органы расщепляют ее на основные компоненты.
Процесс пищеварения заключается в превращении углеводов — в глюкозу, белков — в аминокислоты, жиров — в жирные кислоты. Глюкоза, или сахар крови, – это главный источник энергии для клеток. При ее отсутствии клетки прекращают работать.
По мере переваривания пищи в желудке и в кишечнике три указанных вида питательных веществ поступают в кровь и распределяются в организме. Поэтому сразу после приема пищи в кровоток поступает много глюкозы. Это помогает поддерживать нормальный уровень сахара в крови и постоянно обеспечивать клетки питательными веществами.
Но для поглощения глюкозы клеткам нужна помощь в виде инсулина — гормона, который вырабатывается поджелудочной железой и действует как ключ, «открывающий двери», через которые в клетки может войти глюкоза. В отсутствие инсулина клетки, «закрытые» для глюкозы, голодают. Когда после приема пищи содержание сахара в крови повышается, количество инсулина также повышается, чтобы избыток сахара быстро перешел в клетки. После окончания действия инсулина он расщепляется и выводится из организма.
СД 1–го типа, или инсулинозависимый диабет, возникает, если клетки поджелудочной железы, которые в нормальных условиях синтезируют инсулин, разрушены. В кровь выделяется недостаточное количество инсулина, клетки тела не могут поглощать сахар из крови и начинают «голодать», а уровень содержания сахара в крови повышается. Единственным способом преодоления этого состояния является подкожная инъекция инсулина, необходимая для его всасывания в кровь.
Если развился СД 1–го типа, то уже невозможно «оживить» погибшие клетки поджелудочной железы, вырабатывавшие инсулин. Попытки пересадки нормальной поджелудочной железы или только ее клеток, синтезирующих инсулин, все еще находятся на стадии эксперимента.
Таким образом, лечение инсулином становится обязательным в течение всей жизни человека, больного СД 1–го типа.
СД 2–го типа. До настоящего времени не установлены причины возникновения СД 2–го типа, но наследственность при этом типе играет большую роль, чем при СД 1–го типа [5,6]. Существует также взаимосвязь между ожирением и СД 2–го типа, хотя ожирение не обязательно приводит к диабету. СД 2–го типа является частым заболеванием, возникающим у 2–10% от общей популяции.
Занятие 3. Тема: «Осложнения СД. Инсулинотерапия».
Самый чувствительный орган, который может пострадать при СД, – это глаза. При СД часто появляются катаракта или диабетическая ретинопатия – диабетическое изменение глазного дна, что приводит к снижению остроты зрения.
На занятиях важно давать информацию о необходимости наблюдения у узких специалистов. Каждый пациент с СД должен 2 раза в год обследоваться у окулиста, обязателен осмотр глазного дна с расширенным зрачком в темной комнате. Лучше проходить осмотр у одного и того же офтальмолога или делать фотографии глазного дна [7].
При СД часто развиваются осложнения со стороны нижних конечностей (в них поражаются мелкие сосуды и нервы). Различают 3 типа «диабетической стопы»: ангиопатическую (с преимущественным поражением сосудов), нейропатическую (с преимущественным поражением мелких нервов) и смешанную (нервы и сосуды поражены в одинаковой степени).
При СД могут поражаться и почки (поражение мелких сосудов приводит к нарушению функции почек – диабетической нефропатии) и к более частому развитию инфекционных заболеваний в почках (пиелонефрит). Каждый пациент с СД должен не менее двух раз в год сдавать анализ мочи на определение в ней белка – альбумина. Необходимо также (особенно при наличии повышенной массы тела) регулярно следить за артериальным давлением, а также 2 раза в год сдавать кровь на биохимический анализ (креатинин и мочевина).
Одно из частых осложнений – воспалительное заболевание десен.
Развитие осложнений при диабете свидетельствует об отсутствии должного самоконтроля.
Инсулинотерапия. Общими показаниями к назначению инсулина больным диабетом являются:
• сахарный диабет 1–го типа;
• кетоацидоз, диабетические комы;
• возникновение интеркуррентных заболеваний;
• оперативное вмешательство;
• беременность и лактация;
• отсутствие эффекта от применения других методов лечения;
• значительное похудание.
Расчет разовых и суточной доз инсулина производят с учетом уровня гликемии и глюкозурии.
Занятие 4. Тема: «Профилактика. Планирование питания при СД 2–го типа».
Мероприятия первичной профилактики заключаются в пропаганде здорового образа жизни, что включает в себя: поддержание нормальной массы тела, соблюдение принципов правильного питания, прекращение или предотвращение курения, сохранение высокого уровня физической активности в нерабочее время, безопасное употребление или прекращение употребления алкоголя.
На занятиях дается информация о принципах рационального питания. Питание должно быть достаточным по количеству энергии, поступающей с пищей, но не избыточным. Энергетическая ценность пищи должна соответствовать возрасту, полу и уровню физической активности: от 6720 до 10920 кДж (от 1600 до 2600 ккал). Доля энергии, поступающей из жиров, не должна превышать 30% энергии всего суточного рациона, причем насыщенные жиры могут составлять не более 1/3 от их общего количества. Пища должна включать в себя: овощи; недробленые крупы, муку грубого помола и соответствующие сорта хлеба; свежие фрукты (в умеренных количествах); сушеные бобы и фасоль; молочные продукты со сниженным содержанием жира; нежирное мясо, рыбу и курятину без кожи. Нужно избегать рафинированного сахара и жирной пищи. Наилучшим образом пища усваивается при 5–6–разовом режиме питания в день, приблизительно в одно и то же время, промежуток между приемами пищи – 2–3 ч.
Что такое гликемический индекс (ГИ) и какое значение он имеет при построении диеты при СД? В ответ на прием любой пищи, особенно углеводной, в крови человека повышается уровень глюкозы. Эта послепищевая гликемическая реакция для каждого углеводсодержащего продукта абсолютно индивидуальна.
ГИ позволяет количественно оценить степень повышения сахара в крови при потреблении углеводсодержащих продуктов. Продукты, которые не вызывают значительного повышения уровня глюкозы в крови после еды, имеют низкий ГИ (например, крупы, хлеб грубого помола и большинство овощей). Чем ниже ГИ, тем лучше для больного СД.
По общепринятой методике определения ГИ в качестве пищевого стандарта используется традиционный пшеничный хлеб в количестве, соответствующем 50 г углеводов. Преимущественное использование в диете продуктов и блюд с низким ГИ – современная тактика диетотерапии СД, позволяющая добиться лучшей компенсации обменных нарушений.
Что такое хлебная единица? Хлебная единица – условный показатель, который используется в построении диеты для пациентов СД 1–го типа для замены одних продуктов питания другими. Одна хлебная единица содержит 10–12 г углеводов и примерно равна одному куску хлеба. Так, 1 хлебную единицу содержат 1 яблоко, 1 небольшого размера апельсин, 1 груша, 1/2 банана, 1 персик, 1 картофелина величиной с куриное яйцо, 20–25 г белого или ржаного хлеба, 1 столовая ложка манной, гречневой, пшенной или перловой крупы, 250 мл молока или кефира, 1 столовая ложка пшеничной или ржаной муки. Пересчет на хлебные единицы упрощает подсчет количества принимаемых углеводов и, следовательно, помогает более точно рассчитать дозу инсулина для введения за 30 мин. до предполагаемого приема пищи. Нужно иметь в виду, что во время завтрака на 1 хлебную единицу следует вводить 2 ЕД инсулина, а во время обеда и ужина несколько меньше – 1–1,5 ЕД.
Какие продукты не рекомендуется употреблять больным СД? Не рекомендуются сахар, конфеты, шоколад, кондитерские изделия с добавлением сахара, сдоба, пироги, варенье, мороженое и другие сладости; соки и фруктовые воды с добавлением сахара; острые, пряные, копченые закуски, консервы, горчица, перец; крепкие рыбные, мясные бульоны; алкогольные напитки.
Какие разгрузочные дни рекомендуются для больных СД 2–го типа? Как часто они назначаются? Рекомендуются низкокалорийные разгрузочные дни (500–800 ккал/сут.) 1–3 раза/нед. На фоне проводимой диетотерапии могут использоваться следующие разгрузочные дни:
• мясной – 300 г отварного мяса, приготовленного без соли, с овощным (кроме картофеля) гарниром (по 100 г), равномерно распределяемых в течение дня;
• рыбный – вместо мяса используется рыба в том же количестве;
• творожный – 500 г творога, лучше обезжиренного, который делится на 5 равных порций;
• молочный или кефирный – 1,5 л молока или кефира, разделенных на 6 приемов;
• яблочный – 1,5 кг сырых или печеных яблок.
По рекомендации врача возможны другие варианты разгрузочных дней.
Какие вещества относятся к сахарозаменителям? Сахарозаменители традиционно используются в диете больных СД для улучшения вкуса продуктов и блюд вместо рафинированной сахарозы (ксилит, сорбит, лактит, изомальт и др.). Однако, не оказывая выраженного влияния на повышение уровня глюкозы в крови после еды, сахарозаменители обладают побочным влиянием на функциональное состояние желудочно–кишечного тракта, вызывая урчание, вздутие, тяжесть в животе, поносы, в связи с чем их количество в диете больных СД регламентируется в количестве 30–40 г в сутки, на прием – не более 10–15 г.
Занятие 5. Тема: «Неотложные состояния при СД».
Основными состояниями, угрожающими здоровью и жизни больных СД, являются тяжелые гипо– и гипергликемии. Опасные для жизни гипергликемии могут проявляться в виде:
• диабетического кетоацидоза;
• гиперосмолярной некетозной гипергликемии;
• лактат–ацидоза.
Эти состояния часто могут возникать совместно, поэтому у больного с диабетическим кетоацидозом может также наблюдаться лактат–ацидоз и т.д.
Диабетический кетоацидоз характерен для больных СД 1–го типа.
Непосредственными причинами могут являться:
• поздняя диагностика;
• необоснованное снижение дозы или пропуск инъекции инсулина;
• острое инфекционное заболевание (гастроэнтерит, тяжелая инфекция мочевыводящих путей или респираторных путей, абсцесс, сепсис) [8,9].
Пациентам нужно помнить, что любое инфекционное заболевание (в особенности без адекватной антибиотикотерапии), тяжелая травма, оперативное вмешательство, острые коронарные синдромы и даже эмоциональные нагрузки при СД 1–го типа могут стать причиной декомпенсации диабета.
Клинические симптомы диабетического кетоацидоза развиваются в течение нескольких часов или дней. Характерны признаки дегидратации – сухость кожного покрова и слизистых оболочек. Выраженным клиническим проявлениям часто предшествуют полиурия и полидипсия. Пациенты, как правило, выглядят болезненно, становятся необычно вялыми, сонливыми. Прогрессирование кетоацидоза приводит к угнетению сознания вплоть до комы. Нарушается дыхание, часто отмечаются боли в животе, тошнота и рвота, которые могут быть ошибочно приняты за симптомы острой хирургической патологии, отравления и т.д. Характерен запах ацетона или «забродивших яблок», исходящий от больного. У всех больных определяются выраженные глюкозурия и кетонурия (повышение уровня содержания глюкозы в крови более 20 ммоль/л), хотя возможно развитие диабетического кетоацидоза и при концентрации глюкозы в крови 14 ммоль/л. Повышен уровень содержания кетоновых тел в плазме крови и наличие кетонурии, определяемой тест–полосками. Всем больным с подозрением на диабетический кетоацидоз показана экстренная госпитализация.
Гиперосмолярная некетозная гипергликемия чаще всего возникает у больных пожилого возраста, страдающих СД 2–го типа, за которыми нет надлежащего ухода. Развивается медленно, на фоне дегидратации, приема диуретиков, заболеваний сосудов головного мозга и почек. Уровень содержания глюкозы, как правило, сильно повышен (от 25 до 100 ммоль/л). Кетонурия и ацидоз отсутствуют или минимальны, если наблюдается «чистая» форма этого состояния. Характерны выраженные симптомы дегидрации, сердечно–сосудистой недостаточности.
Лечение гиперосмолярной гипергликемии также должно проводиться в условиях отделения интенсивной терапии.
Лактат–ацидоз может быть вызван алкогольным или другими поражениями печени или обусловлен развитием шока. У больных СД, получающих бигуаниды (метформин), существует риск развития лактат–ацидоза. При данном состоянии определяется метаболический ацидоз, но кетонурия отсутствует или минимальна при «чистой» форме этого состояния. Возможно одновременное развитие лактат–ацидоза с диабетическим кетоацидозом или гиперосмолярной гипергликемией. Состояние характеризуется признаками ацидоза. Кожные покровы бледные, иногда с синюшным оттенком, наблюдаются явления выраженной сердечной недостаточности. Обязательна госпитализация больного в отделение интенсивной терапии.
Гипогликемия у больных СД возникает при содержании сахара в крови в пределах 3,0–3,5 ммоль/л (55–65 мг/дл). Как правило, начинается остро и проявляется симптомами различной степени выраженности: от бессимптомной гипогликемии до гипогликемической комы.
Основными причинами гипогликемии у больных СД являются:
• запаздывание приема пищи или неадекватное количество углеводов в ней;
• прием чрезмерного количества алкоголя без соответствующего количества пищи;
• большая физическая нагрузка без дополнительного приема углеводов или уменьшения дозы инсулина;
• ошибка в дозе инсулина;
• изредка гипогликемическое состояние возникает у больных, получающих пероральные сахароснижающие препараты, особенно препараты сульфонилмочевины.
Как правило, в этих случаях требуется снижение дозы принимаемых препаратов, особенно у тучных больных.
Классическими признаками гипогликемии являются: слабость, потливость, дрожь, парестезия вокруг рта, снижение остроты зрения. Слабовыраженные симптомы из вышеперечисленной группы иногда появляются у многих пациентов с хорошо контролируемым СД 1–го типа. Обученные больные легко справляются с этой проблемой, принимая легкоусвояемые углеводы.
Лечение гипогликемии: прием приблизительно 20 г глюкозы; 1 стакан фруктового сока или лимонада; 4–5 кусков сахара, 5–6 леденцов или конфет. При отсутствии эффекта прием углеводов можно повторить через 5–10 мин. После купирования гипогликемии в некоторых случаях может понадобиться прием пищи, состоящей из медленноусвояемых углеводов, для предотвращения повторного приступа.
При длительно текущем СД 1–го типа может наблюдаться отсутствие симптомов–предвестников, поэтому потеря сознания больным может случиться внезапно.
β–блокаторы, особенно неселективные, могут также маскировать симптомы и приводить к выраженной гипотонии при гипогликемии.
Гипогликемическое состояние должно подозреваться во всех случаях, когда больной СД неожиданно начинает вести себя странно или внезапно впадает в коматозное состояние. Пациенты всегда должны иметь с собой идентификационную карту и письменную инструкцию по оказанию доврачебной помощи (дать сахар при необычном поведении). Больной СД должен иметь специальный браслет или брелок. Родственников, друзей, учителей, сослуживцев необходимо проинформировать о принципах оказания помощи таким пациентам.
Доврачебная помощь больному с гипогликемическим состоянием:
• определить уровень содержания глюкозы в крови; при наличии навыков быстро ввести больному внутривенно 40–60 мл 40% раствора глюкозы;
• если у больного имеется специальный набор для введения глюкагона, то внутримышечная инъекция 1 мг глюкагона может быть альтернативной введению глюкозы;
• если невозможно осуществить ни одного из вышеперечисленных действий, то втирание меда, варенья или глюкозного геля в десны и слизистую оболочку щек больного приведет к чресслизистому всасыванию глюкозы; но не следует вливать сладкие растворы в рот больному, находящемуся в коматозном состоянии;
• после выведения больного из комы рекомендуется продолжать лечение пероральным введением глюкозы.
Лечение гипогликемического состояния на догоспитальном этапе (если доврачебная помощь не оказывалась) начинается с внутривенного введения 40–60 мл 40% раствора глюкозы или внутримышечной инъекции 1 мг глюкагона под контролем уровня содержания глюкозы в крови любым доступным методом. Если больному не стало лучше, то необходимо искать другие причины коматозного состояния. В результате длительной гипогликемии может наступить повреждение тканей головного мозга, поэтому вместо введения 40% раствора глюкозы лучше начать внутривенную инфузию 10% раствора глюкозы и обеспечить срочную госпитализацию больного.
Каждый эпизод гипогликемии оказывает выраженное повреждающее воздействие на центральную нервную систему.
На занятиях в Школе необходимо объяснять опасность этого состояния, научить основным правилам диагностики и лечения гипогликемии как больного, так и его родственников.
Занятие 6. Тема: «Физические нагрузки при СД».
Физическая тренировка даже в умеренном объеме повышает чувствительность к инсулину, причем, как доказано в ряде исследований, независимо от степени и тяжести инсулиновой резистентности. Достаточным уровнем физической активности в свободное от работы время считаются занятия аэробными физическими упражнениями (вовлекающими большие группы мышц в часто повторяющиеся движения) не менее 5 раз/нед., по 30 мин. Критерием правильного выполнения упражнений является достижение на высоте физической нагрузки пульса, составляющего 75% от максимальной возрастной нормы. Максимальная норма в соответствии с возрастом определяется по формуле (220 минус возраст человека в годах). Именно эти правила, регулярно соблюдаемые пациентами в исследованиях по профилактике СД, и способствовали предотвращению развития этого тяжелого заболевания [10].
Самоконтроль уровня глюкозы в крови дает важную информацию для оценки уровня глюкозы и принятия адекватных и своевременных мер по коррекции проводимой терапии. Глюкометр – прибор, позволяющий определять, насколько образ жизни человека влияет на течение СД [11]. Проводя тестирование, пациент или родители ребенка имеют возможность сразу увидеть, как могут изменяться показатели глюкозы в крови в результате переедания/дефектов вскармливания, изменения веса, при физических нагрузках и пр. Если больной СД использует инсулин, то контроль уровня глюкозы в крови необходим для предупреждения таких последствий, как гипо– и гипергликемия. Также это помогает правильно подобрать нужную дозу инсулина.
Таким образом, преимущества самостоятельного измерения уровня глюкозы в крови – это:
• лучший способ следить за состоянием диабета;
• эффективный и удобный метод измерения уровня глюкозы в крови, где бы ни был больной ребенок – дома, в школе или в пути;
• один из способов выявить ночную гипогликемию;
• своевременная корректировка привычного образа жизни на основе показаний того, как изменение характера питания, физические упражнения и другие факторы влияют на содержание глюкозы в крови;
• помощь в определении правильной дозы инсулина.
Результаты измерений помогают врачу назначить больному правильное и эффективное лечение.
Рекомендации, которые помогают больному определить частоту тестирования уровня глюкозы в крови [12]:
1. Если назначена инсулинотерапия, то в первую очередь необходимо удостовериться в том, что пациент получает правильную дозу. На начальных стадиях терапии необходимо проверять уровень глюкозы 3–4 раза в сутки. Показатели измерений подскажут, сколько инсулина нужно для поддержания глюкозы на приемлемом уровне, т.е. <6,5 ммоль/л утром и около 8 ммоль/л через 2 часа после еды.
2. Если человек находится на диете, занимается физическими упражнениями и/или принимает метформин или другие препараты, повышающие чувствительность к инсулину, показатели глюкозы могут меняться в ту или иную сторону. Так, в случае приема метформина или препаратов, повышающих чувствительность к инсулину (типа глитазонов), нет острой необходимости проверять уровень глюкозы в крови в домашних условиях. Однако его измерение может оказаться полезным для того, чтобы проверить влияние различных упражнений, продуктов и напитков на уровень глюкозы. Также это позволит вносить необходимые коррективы в соответствии с образом жизни. Тестирование можно проводить 2–3 раза/нед., в разное время суток, после различных занятий.
3. Прием таблеток сульфонилмочевины повышает продукцию инсулина, что в свою очередь приводит к понижению уровня глюкозы. При появлении симптомов гипогликемии будет целесообразно проводить тестирование чаще, чем 2–3 раза/нед. В таком случае лучше проконсультироваться с врачом – результаты тестирования помогут ему подобрать больному правильную дозу сульфонилмочевины.
Глюкометр предназначен для измерения уровня глюкозы в крови в домашних условиях или в дороге. Существует множество различных глюкометров. Врач поможет решить, какой именно наиболее удобен для пациента.
Медико–социальная и экономическая эффективность программы самоконтроля с помощью глюкометров была подтверждена результатами собственных исследований. Учитывая, что в ряде случаев, во–первых, врачи указывают на необходимость госпитализации в течение годовой диспансеризации тех детей и взрослых, у которых отмечено заболевание средней и большей степени тяжести; во–вторых, программой государственных гарантий эндокринологические койки предусматриваются в регионах только на уровне субъектов РФ, нами была рассчитана стоимость пребывания ребенка на детской эндокринологической койке в течение одного дня. Она составляла в 2010 г. 1 660,86 руб., что при средней длительности госпитализации в 12,5 дня определяет нормативную стоимость одной госпитализации ребенка на эндокринологическую койку в 20 760,77 руб.
С учетом расчета нормативной стоимости койко–дня в эндокринологическом отделении детской областной больницы определена нормативная стоимость диспансеризации одного ребенка с СД в 2010 г. в зависимости от тяжести течения заболевания (табл. 1).
В целом дети с СД провели на эндокринологических койках в лечебных учреждениях в 2010 г. 339 458 дней, что по нормативным ценам составляет 563,79 млн руб., а с учетом того, что 4 085 из них были экстренно госпитализированы с использованием машин скорой помощи, стоимость госпитализации детей с СД в течение этого года достигает уже значения 570,78 млн руб.
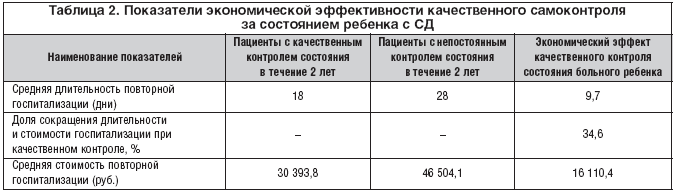
Самоконтроль не только снижает число осложнений, но и уменьшает длительность повторной госпитализации на 34,6% (9,7 дня). Фактически такое сокращение длительности (и стоимости) достигает величины, равной почти половине длительности госпитализации (53%) в случае больного ребенка при проведении качественного самоконтроля. Экономический эффект, приходящийся на одного ребенка, от снижения длительности госпитализации за счет осуществления постоянного качественного самоконтроля за состоянием ребенка с СД в нормативных ценах, рассчитанных на основе программы государственных гарантий РФ, составляет 16 110,36 руб. (табл. 2).


Литература
1. Дедов И.И. Введение в диабетологию: руководство для врачей / И.И. Дедов, В.В. Фадеев. М.: Берег, 1998.
2. Статистические данные ВОЗ. Информационный бюллетень. № 312, август 2011.
3. Сахарный диабет у детей и подростков. Консенсус ISPAD по клинической практике / пер. с английского Черновой Т.О. под ред. д.м.н., профессора В.А. Петерковой. 2009.
4. Diagnosis and Classification of Diabetes Mellitus Care / № 32. 2009. P. 62–67.
5. Гены антиоксидантной защиты и предрасположенность к сахарному диабету / Д.А. Чистяков, К.В. Савостьянов, Р.И. Туракулов и др. // Сахарный диабет. 2000. № 3. С. 21–22.
6. Генетика сахарного диабета у детей и подростков: пособие для врачей / И.И. Дедов, T.JI. Кураева, О.В. Ремизов и др. М., 2003. 72 с.
7. Дедов И.И. Сахарный диабет в Российской Федерации: проблемы и пути решения // Сахарный диабет. 1998. № 1. С. 7–18.
8. A second–generation genome screen for linkage to type 1 diabetes in a Bedouin Arab family / S.R. Babu, G.C. Conant, E. Eller et al. // Ann. N. Y. Acad. Sci. 2004. Vol. 1037.P. 157–160.
9. Akerblom H.K., Virtanen S.M., Ilonen J. et al. Dietary manipulation of beta cell autoimmunity in infats at increased risk of type 1 diabetes: a pilot study // Diabetologia. 2005. Vol. 48. Р. 829–837.
10. Ziegler A.G., Schmid S., Huber D., Hummel M., Bonifacio E. Early infant feeding and risk of type 1 diabetes–associated autoantibodies // Jama. 2003. Vol. 290. P. 1721–1728.
11. LifeScan, Inc.: Clinical Accuracy and User Acceptance of the OneTouch® Ultra® Blood Glucose Monitoring System. Milpitas (CA); 12/2000. AW 057–426A.
12. Методические рекомендации по применению глюкометров OneTouch® http://www.lifescan.ru.












