–Т–≤–µ–і–µ–љ–Є–µ
–Ы–Є–Љ—Д–Њ–Љ–∞ –•–Њ–і–ґ–Ї–Є–љ–∞ (–Ы–•), –Є–ї–Є –ї–Є–Љ—Д–Њ–≥—А–∞–љ—Г–ї–µ–Љ–∞—В–Њ–Ј, вАФ —Н—В–Њ –Т-–Ї–ї–µ—В–Њ—З–љ–Њ–µ –Ј–ї–Њ–Ї–∞—З–µ—Б—В–≤–µ–љ–љ–Њ–µ –ї–Є–Љ—Д–Њ–њ—А–Њ–ї–Є—Д–µ—А–∞—В–Є–≤–љ–Њ–µ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–µ, —З–∞—Б—В–Њ—В–∞ –Ї–Њ—В–Њ—А–Њ–≥–Њ –≤ –†–Њ—Б—Б–Є–Є —Б–Њ—Б—В–∞–≤–ї—П–µ—В 2,2 —Б–ї—Г—З–∞—П –љ–∞ 100 000 –љ–∞—Б–µ–ї–µ–љ–Є—П –≤ –≥–Њ–і, –∞ —Б–Љ–µ—А—В–љ–Њ—Б—В—М –і–Њ—Б—В–Є–≥–∞–µ—В 0,61 —Б–ї—Г—З–∞—П –љ–∞ 100 000 –≤ –≥–Њ–і. –•–∞—А–∞–Ї—В–µ—А–љ–Њ–ЄћЖ –Њ—Б–Њ–±–µ–љ–љ–Њ—Б—В—М—О –Ы–• —П–≤–ї—П–µ—В—Б—П –ї–Њ–Ї–∞–ї–Є–Ј–Њ–≤–∞–љ–љ–Њ—Б—В—М –њ–∞—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–≥–Њ –њ—А–Њ—Ж–µ—Б—Б–∞ –љ–∞ —А–∞–љ–љ–Є—Е —Б—В–∞–і–Є—П—Е —Б –њ–Њ—Б—В–µ–њ–µ–љ–љ—Л–Љ –≤–Њ–≤–ї–µ—З–µ–љ–Є–µ–Љ –ї–Є–Љ—Д–Њ—Г–Ј–ї–Њ–≤ –њ–Њ–≥—А–∞–љ–Є—З–љ—Л—Е –Њ–±–ї–∞—Б—В–µ–є.
–І–∞—Й–µ –±–Њ–ї–µ—О—В –ґ–µ–љ—Й–Є–љ—Л, –∞ –њ–Є–Ї –Ј–∞–±–Њ–ї–µ–≤–∞–µ–Љ–Њ—Б—В–Є –њ—А–Є—Е–Њ–і–Є—В—Б—П –љ–∞ –≤–Њ–Ј—А–∞—Б—В–љ–Њ–є –њ–µ—А–Є–Њ–і 16вАУ35 –ї–µ—В [1].
–°–Њ–≥–ї–∞—Б–љ–Њ –Ї–ї–∞—Б—Б–Є—Д–Є–Ї–∞—Ж–Є–Є –Њ–њ—Г—Е–Њ–ї–µ–є –≥–µ–Љ–Њ–њ–Њ—Н—В–Є—З–µ—Б–Ї–Њ–є –Є –ї–Є–Љ—Д–Њ–Є–і–љ–Њ–є —В–Ї–∞–љ–µ–є, –њ—А–Є–Љ–µ–љ—П–µ–Љ–Њ–є –Т—Б–µ–Љ–Є—А–љ–Њ–є –Њ—А–≥–∞–љ–Є–Ј–∞—Ж–Є–µ–є –Ј–і—А–∞–≤–Њ–Њ—Е—А–∞–љ–µ–љ–Є—П, –Ы–• —А–∞–Ј–і–µ–ї—П—О—В –љ–∞ –Ї–ї–∞—Б—Б–Є—З–µ—Б–Ї—Г—О –Є –љ–Њ–і—Г–ї—П—А–љ—Г—О —Б –ї–Є–Љ—Д–Њ–Є–і–љ—Л–Љ –њ—А–µ–Њ–±–ї–∞–і–∞–љ–Є–µ–Љ. –Ъ–ї–∞—Б—Б–Є—З–µ—Б–Ї–∞—П –Ы–• –≤–Ї–ї—О—З–∞–µ—В –≥–Є—Б—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–µ –≤–∞—А–Є–∞–љ—В—Л —Б –љ–Њ–і—Г–ї—П—А–љ—Л–Љ —Б–Ї–ї–µ—А–Њ–Ј–Њ–Љ (I –Є II —В–Є–њ–∞), —Б–Љ–µ—И–∞–љ–љ–Њ-–Ї–ї–µ—В–Њ—З–љ—Л–є –≤–∞—А–Є–∞–љ—В, –Ї–ї–∞—Б—Б–Є—З–µ—Б–Ї–Є–є –≤–∞—А–Є–∞–љ—В —Б –±–Њ–ї—М—И–Є–Љ –Ї–Њ–ї–Є—З–µ—Б—В–≤–Њ–Љ –ї–Є–Љ—Д–Њ—Ж–Є—В–Њ–≤ –Є —А–µ–і–Ї–Њ –≤—Б—В—А–µ—З–∞—О—Й–Є–є—Б—П —В–Є–њ —Б –ї–Є–Љ—Д–Њ–Є–і–љ—Л–Љ –Є—Б—В–Њ—Й–µ–љ–Є–µ–Љ [2].
–Ъ–ї–∞—Б—Б–Є—З–µ—Б–Ї–∞—П –Ы–• —Б–Њ—Б—В–∞–≤–ї—П–µ—В 10% –≤—Б–µ—Е –ї–Є–Љ—Д–Њ–Љ, —П–≤–ї—П–µ—В—Б—П –љ–∞–Є–±–Њ–ї–µ–µ —А–∞—Б–њ—А–Њ—Б—В—А–∞–љ–µ–љ–љ—Л–Љ —В–Є–њ–Њ–Љ –Є –і–Є–∞–≥–љ–Њ—Б—В–Є—А—Г–µ—В—Б—П –≤–Њ –≤—А–µ–Љ—П –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є —Б —З–∞—Б—В–Њ—В–Њ–є 1:1000вАУ1:60001.
–°—В–∞–і–Є—А–Њ–≤–∞–љ–Є–µ –±–Њ–ї–µ–Ј–љ–Є –Њ—Б–љ–Њ–≤–∞–љ–Њ –љ–∞ —Б—В–µ–њ–µ–љ–Є –≤–Њ–≤–ї–µ—З–µ–љ–љ–Њ—Б—В–Є –≤ –њ–∞—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–є –њ—А–Њ—Ж–µ—Б—Б –ї–Є–Љ—Д–∞—В–Є—З–µ—Б–Ї–Є—Е —Г–Ј–ї–Њ–≤ (–≠–љ–љ-–Р—А–±–Њ—А—Б–Ї–∞—П –Ї–ї–∞—Б—Б–Є—Д–Є–Ї–∞—Ж–Є—П). –Я—А–Є I —Б—В–∞–і–Є–Є –њ–Њ—А–∞–ґ–∞—О—В—Б—П –ї–Є–Љ—Д–∞—В–Є—З–µ—Б–Ї–Є–µ —Г–Ј–ї—Л –Њ–і–љ–Њ–ЄћЖ –Њ–±–ї–∞—Б—В–Є –Є–ї–Є –Њ—А–≥–∞–љ–∞, –њ—А–Є II —Б—В–∞–і–Є–Є вАФ –і–≤—Г—Е –Є–ї–Є –љ–µ—Б–Ї–Њ–ї—М–Ї–Є—Е –Њ–±–ї–∞—Б—В–µ–ЄћЖ –њ–Њ –Њ–і–љ—Г —Б—В–Њ—А–Њ–љ—Г –і–Є–∞—Д—А–∞–≥–Љ—Л, –њ—А–Є III —Б—В–∞–і–Є–Є –≤ –њ–∞—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–є –њ—А–Њ—Ж–µ—Б—Б –≤–Њ–≤–ї–µ–Ї–∞—О—В—Б—П –ї–Є–Љ—Д–∞—В–Є—З–µ—Б–Ї–Є–µ —Г–Ј–ї—Л –њ–Њ –Њ–±–µ —Б—В–Њ—А–Њ–љ—Л –і–Є–∞—Д—А–∞–≥–Љ—Л –Є —Б–µ–ї–µ–Ј–µ–љ–Ї–∞, –∞ –њ—А–Є IV —Б—В–∞–і–Є–Є —А–∞–Ј–≤–Є–≤–∞–µ—В—Б—П –і–Є—Б—Б–µ–Љ–Є–љ–Є—А–Њ–≤–∞–љ–љ–Њ–µ –њ–Њ—А–∞–ґ–µ–љ–Є–µ –Њ–і–љ–Њ–≥–Њ –Є–ї–Є –љ–µ—Б–Ї–Њ–ї—М–Ї–Є—Е –≤–љ–µ–ї–Є–Љ—Д–∞—В–Є—З–µ—Б–Ї–Є—Е –Њ—А–≥–∞–љ–Њ–≤. –С—Г–Ї–≤–µ–љ–љ–∞—П –∞–±–±—А–µ–≤–Є–∞—В—Г—А–∞ (–Р –Є –Т) —Е–∞—А–∞–Ї—В–µ—А–Є–Ј—Г–µ—В –љ–∞–ї–Є—З–Є–µ –Є–ї–Є –Њ—В—Б—Г—В—Б—В–≤–Є–µ –Т-—Б–Є–Љ–њ—В–Њ–Љ–Њ–≤ (–ї–Є—Е–Њ—А–∞–і–Ї–∞ –≤—Л—И–µ 38 ¬∞–° –љ–µ –Љ–µ–љ–µ–µ —В—А–µ—Е –і–љ–µ–є –њ–Њ–і—А—П–і –±–µ–Ј –њ—А–Є–Ј–љ–∞–Ї–Њ–≤ –≤–Њ—Б–њ–∞–ї–µ–љ–Є—П, –љ–Њ—З–љ–Њ–є –њ—А–Њ—Д—Г–Ј–љ—Л–є –њ–Њ—В, –њ–Њ—Е—Г–і–∞–љ–Є–µ –љ–∞ 10% –Њ—В –Є—Б—Е–Њ–і–љ–Њ–є –Љ–∞—Б—Б—Л —В–µ–ї–∞ –Ј–∞ –њ–Њ—Б–ї–µ–і–љ–Є–µ 6 –Љ–µ—Б.)1.
–Ъ–ї–Є–љ–Є—З–µ—Б–Ї–Є–µ –њ—А–Є–Ј–љ–∞–Ї–Є –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П –Љ–љ–Њ–≥–Њ–Њ–±—А–∞–Ј–љ—Л –Є –≤–Ї–ї—О—З–∞—О—В –±–µ—Б—Б–Є–Љ–њ—В–Њ–Љ–љ–Њ–µ —Г–≤–µ–ї–Є—З–µ–љ–Є–µ –њ–µ—А–Є—Д–µ—А–Є—З–µ—Б–Ї–Є—Е –ї–Є–Љ—Д–Њ—Г–Ј–ї–Њ–≤ (–ї–Є–Љ—Д–∞–і–µ–љ–Њ–њ–∞—В–Є—П), –Є–љ—В–Њ–Ї—Б–Є–Ї–∞—Ж–Є—О (–Т-—Б–Є–Љ–њ—В–Њ–Љ—Л), –Є–љ—В–µ—А–Љ–Є—В—В–Є—А—Г—О—Й—Г—О –ї–Є—Е–Њ—А–∞–і–Ї—Г, –Ї–Њ–ґ–љ—Л–є –Ј—Г–і, –±–Њ–ї—М –≤ –≥—А—Г–і–Є, –Ї–∞—И–µ–ї—М, –Њ–і—Л—И–Ї—Г –Є —Б–Є–Љ–њ—В–Њ–Љ—Л —Б–і–∞–≤–ї–µ–љ–Є—П –≤–µ—А—Е–љ–µ–є –њ–Њ–ї–Њ–є –≤–µ–љ—Л. –Э–µ–Ї–Њ—В–Њ—А—Л–µ –њ—А–Є–Ј–љ–∞–Ї–Є, —В–∞–Ї–Є–µ –Ї–∞–Ї —Г—В–Њ–Љ–ї—П–µ–Љ–Њ—Б—В—М, –њ–Њ—В–ї–Є–≤–Њ—Б—В—М, –Њ–і—Л—И–Ї–∞, –∞–љ–µ–Љ–Є—П –Є —В—А–Њ–Љ–±–Њ—Ж–Є—В–Њ–њ–µ–љ–Є—П, –Љ–Њ–≥—Г—В —А–∞–Ј–≤–Є–≤–∞—В—М—Б—П –Є –њ—А–Є –Њ–±—Л—З–љ–Њ–є –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є, —З—В–Њ –Є–љ–Њ–≥–і–∞ –Ј–∞—В—А—Г–і–љ—П–µ—В –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї—Г –ї–Є–Љ—Д–Њ–Љ1 [3]. –Я—А–Є—Б—Г—В—Б—В–≤–Є–µ –Т-—Б–Є–Љ–њ—В–Њ–Љ–Њ–≤ –Є –Ј—Г–і–∞ —Г –±–µ—А–µ–Љ–µ–љ–љ—Л—Е –Њ—В–Љ–µ—З–∞–µ—В—Б—П —А–µ–і–Ї–Њ [3]. –Э–∞–Є–±–Њ–ї–µ–µ —А–∞–љ–љ–Є–Љ –њ–µ—А–≤—Л–Љ –њ—А–Є–Ј–љ–∞–Ї–Њ–Љ –Ы–• —Г –±–µ—А–µ–Љ–µ–љ–љ—Л—Е —П–≤–ї—П–µ—В—Б—П —А–∞–Ј–≤–Є—В–Є–µ –ї–Њ–Ї–∞–ї–Є–Ј–Њ–≤–∞–љ–љ–Њ–є –Є–ї–Є –≥–µ–љ–µ—А–∞–ї–Є–Ј–Њ–≤–∞–љ–љ–Њ–є –ї–Є–Љ—Д–∞–і–µ–љ–Њ–њ–∞—В–Є–Є1.
–Ф–Є–∞–≥–љ–Њ–Ј –Ы–• —Б—В–∞–≤–Є—В—Б—П –љ–∞ –Њ—Б–љ–Њ–≤–∞–љ–Є–Є –≥–Є—Б—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–≥–Њ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П –Љ–∞—В–µ—А–Є–∞–ї–∞, –њ–Њ–ї—Г—З–µ–љ–љ–Њ–≥–Њ –њ—А–Є –±–Є–Њ–њ—Б–Є–Є –Є–ї–Є —Н–Ї—Б—Ж–Є–Ј–Є–Є –ї–Є–Љ—Д–∞—В–Є—З–µ—Б–Ї–Њ–≥–Њ —Г–Ј–ї–∞ [4]. –Ф–Њ–Љ–Є–љ–Є—А—Г—О—Й–Є–Љ –≥–Є—Б—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–Љ —В–Є–њ–Њ–Љ –Њ–њ—Г—Е–Њ–ї–Є –њ—А–Є –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є —П–≤–ї—П–µ—В—Б—П –≤–∞—А–Є–∞–љ—В —Б –љ–Њ–і—Г–ї—П—А–љ—Л–Љ —В–Є–њ–Њ–Љ —Б–Ї–ї–µ—А–Њ–Ј–∞1[3]. –Ю–≥—А–∞–љ–Є—З–µ–љ–Є–є –і–ї—П –њ—А–Њ–≤–µ–і–µ–љ–Є—П –±–Є–Њ–њ—Б–Є–Є –≤–Њ –≤—А–µ–Љ—П –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є –љ–µ—В.
–Я–Њ—Б–ї–µ –≥–Є—Б—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–є –≤–µ—А–Є—Д–Є–Ї–∞—Ж–Є–Є –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ –Њ–њ—А–µ–і–µ–ї–Є—В—М —Б—В–∞–і–Є—О –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П, –Њ—В –Ї–Њ—В–Њ—А–Њ–є –±—Г–і–µ—В –Ј–∞–≤–Є—Б–µ—В—М –≤—Л–±–Њ—А –ї–µ—З–µ–±–љ–Њ–є —В–∞–Ї—В–Є–Ї–Є. –°—В–∞–љ–і–∞—А—В–љ—Л–є –Њ–±—К–µ–Љ –Њ–±—Б–ї–µ–і–Њ–≤–∞–љ–Є—П –њ—А–Є –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є –≤–Ї–ї—О—З–∞–µ—В1 [5]:
–ї–∞–±–Њ—А–∞—В–Њ—А–љ—Л–µ —В–µ—Б—В—Л: –Њ–±—Й–Є–є –∞–љ–∞–ї–Є–Ј –Ї—А–Њ–≤–Є –Є –Љ–Њ—З–Є, —Б–Ї–Њ—А–Њ—Б—В—М –Њ—Б–µ–і–∞–љ–Є—П —Н—А–Є—В—А–Њ—Ж–Є—В–Њ–≤, –±–Є–Њ—Е–Є–Љ–Є—З–µ—Б–Ї–Є–є –∞–љ–∞–ї–Є–Ј –Ї—А–Њ–≤–Є, –Ї–Њ–∞–≥—Г–ї–Њ–≥—А–∞–Љ–Љ—Г –Є —Б–µ—А–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–µ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–µ –љ–∞ –Т–Ш–І, –≥–µ–њ–∞—В–Є—В—Л –Т –Є –°;
–Ь–†–Ґ (–±–µ–Ј –Ї–Њ–љ—В—А–∞—Б—В–Є—А–Њ–≤–∞–љ–Є—П) –Њ—А–≥–∞–љ–Њ–≤ –≥—А—Г–і–љ–Њ–є –Ї–ї–µ—В–Ї–Є, –±—А—О—И–љ–Њ–є –њ–Њ–ї–Њ—Б—В–Є –Є –Љ–∞–ї–Њ–≥–Њ —В–∞–Ј–∞;
–£–Ч–Ш –Њ—А–≥–∞–љ–Њ–≤ –±—А—О—И–љ–Њ–є –њ–Њ–ї–Њ—Б—В–Є –Є –њ–µ—А–Є—Д–µ—А–Є—З–µ—Б–Ї–Є—Е –ї–Є–Љ—Д–∞—В–Є—З–µ—Б–Ї–Є—Е —Г–Ј–ї–Њ–≤ (–њ—А–Є –љ–µ–≤–Њ–Ј–Љ–Њ–ґ–љ–Њ—Б—В–Є –њ—А–Њ–≤–µ–і–µ–љ–Є—П –Ь–†–Ґ);
–Ъ–Ґ –Њ—А–≥–∞–љ–Њ–≤ –≥—А—Г–і–љ–Њ–є –њ–Њ–ї–Њ—Б—В–Є –њ—А–Є –љ–µ–і–Њ—Б—В—Г–њ–љ–Њ—Б—В–Є –Ь–†–Ґ; —А–µ–љ—В–≥–µ–љ–Њ–≥—А–∞—Д–Є—О –Њ—А–≥–∞–љ–Њ–≤ –≥—А—Г–і–љ–Њ–є –њ–Њ–ї–Њ—Б—В–Є (–≤ –і–≤—Г—Е –њ—А–Њ–µ–Ї—Ж–Є—П—Е, —Б —Н–Ї—А–∞–љ–Є—А–Њ–≤–∞–љ–Є–µ–Љ –ґ–Є–≤–Њ—В–∞, —Б–Њ II —В—А–Є–Љ–µ—Б—В—А–∞) –њ—А–Є –љ–µ–і–Њ—Б—В—Г–њ–љ–Њ—Б—В–Є –Ъ–Ґ –Є –Ь–†–Ґ.
–Ы–Є–Љ—Д–Њ–Љ–∞ –•–Њ–і–ґ–Ї–Є–љ–∞ –Є –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В—М
–Я—А–Є –ї—О–±—Л—Е —Д–Њ—А–Љ–∞—Е –Є —Б—В–∞–і–Є—П—Е –Ы–• –≤–Њ–Ј–Љ–Њ–ґ–љ—Л —В—А–Є –≤–∞—А–Є–∞–љ—В–∞ –≤–µ–і–µ–љ–Є—П –њ–∞—Ж–Є–µ–љ—В–Њ–Ї: –њ—А–µ—А—Л–≤–∞–љ–Є–µ –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є, –≤—Л–ґ–Є–і–∞—В–µ–ї—М–љ–∞—П —В–∞–Ї—В–Є–Ї–∞ –Є–ї–Є –њ—А–Њ—В–Є–≤–Њ–Њ–њ—Г—Е–Њ–ї–µ–≤–∞—П —В–µ—А–∞–њ–Є—П. –Ю–±—Й–µ–њ—А–Є–љ—П—В—Л–Љ–Є —П–≤–ї—П—О—В—Б—П —Б–ї–µ–і—Г—О—Й–Є–µ –њ–Њ–ї–Њ–ґ–µ–љ–Є—П1 [2, 4, 5]:
-
–Я—А–Є –љ–∞—Б—В—Г–њ–ї–µ–љ–Є–Є –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є –љ–∞ —Д–Њ–љ–µ —А–µ–Љ–Є—Б—Б–Є–Є –Ы–• –љ–µ—В –њ–Њ–Ї–∞–Ј–∞–љ–Є–є –Ї –Љ–µ–і–Є—Ж–Є–љ—Б–Ї–Њ–Љ—Г –∞–±–Њ—А—В—Г.
-
–Я—А–Є —А–µ—Ж–Є–і–Є–≤–Є—А—Г—О—Й–µ–Љ —В–µ—З–µ–љ–Є–Є –Ы–• –Є–ї–Є –љ–µ–±–ї–∞–≥–Њ–њ—А–Є—П—В–љ–Њ–Љ –њ—А–Њ–≥–љ–Њ–Ј–µ –≤ I —В—А–Є–Љ–µ—Б—В—А–µ –њ–Њ–Ї–∞–Ј–∞–љ–Њ –њ—А–µ—А—Л–≤–∞–љ–Є–µ –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є.
-
–Я—А–Є –≤—Л—П–≤–ї–µ–љ–Є–Є –Ы–• –≤ I —В—А–Є–Љ–µ—Б—В—А–µ —Г –ґ–µ–љ—Й–Є–љ —Б I–Р –Є II–Р —Б—В–∞–і–Є—П–Љ–Є –±–µ–Ј –Љ–∞—Б—Б–Є–≤–љ–Њ–≥–Њ –њ–Њ—А–∞–ґ–µ–љ–Є—П —Б—А–µ–і–Њ—Б—В–µ–љ–Є—П –Є –≤–Њ–≤–ї–µ—З–µ–љ–Є–Є –Љ–µ–љ–µ–µ —З–µ—В—Л—А–µ—Е –Њ–±–ї–∞—Б—В–µ–є –ї–Є–Љ—Д–∞—В–Є—З–µ—Б–Ї–Є—Е –Ї–Њ–ї–ї–µ–Ї—В–Њ—А–Њ–≤ –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ –Њ—В–ї–Њ–ґ–Є—В—М –љ–∞—З–∞–ї–Њ –ї–µ—З–µ–љ–Є—П –і–Њ II –Є–ї–Є III —В—А–Є–Љ–µ—Б—В—А–∞.
-
–°–Њ II —В—А–Є–Љ–µ—Б—В—А–∞ –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ –њ—А–Њ–≤–µ–і–µ–љ–Є–µ –њ–Њ–ї–Є—Е–Є–Љ–Є–Њ-—В–µ—А–∞–њ–Є–Є (–Я–•–Ґ) –±–µ–Ј –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є—П –∞–ї–Ї–Є–ї–Є—А—Г—О—Й–Є—Е –њ—А–µ–њ–∞—А–∞—В–Њ–≤. –Ю–±—П–Ј–∞—В–µ–ї—М–љ—Л–Љ —П–≤–ї—П–µ—В—Б—П –љ–∞–Ј–љ–∞—З–µ–љ–Є–µ –љ–Є–Ј–Ї–Њ–Љ–Њ–ї–µ–Ї—Г–ї—П—А–љ—Л—Е –≥–µ–њ–∞—А–Є–љ–Њ–≤ –љ–∞ –њ—А–Њ—В—П–ґ–µ–љ–Є–Є –≤—Б–µ–≥–Њ –њ–µ—А–Є–Њ–і–∞ –≥–µ—Б—В–∞—Ж–Є–Є –Є –≤ —В–µ—З–µ–љ–Є–µ 6 –љ–µ–і. –њ–Њ—Б–ї–µ —А–Њ–і–Њ–≤.
-
–°—А–Њ–Ї–Є —А–Њ–і–Њ—А–∞–Ј—А–µ—И–µ–љ–Є—П –Њ–њ—А–µ–і–µ–ї—П—О—В—Б—П –Є–љ–і–Є–≤–Є–і—Г–∞–ї—М–љ–Њ, –≤ –Є–љ—В–µ—А–µ—Б–∞—Е –њ–ї–Њ–і–∞ –Њ–љ–Є –і–Њ–ї–ґ–љ—Л –±—Л—В—М –љ–µ —А–∞–љ–µ–µ 33вАУ34 –љ–µ–і., –∞ –Њ–њ—В–Є–Љ–∞–ї—М–љ–Њ вАФ –њ–Њ—Б–ї–µ 37 –љ–µ–і. –Т —Б–≤—П–Ј–Є —Б –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ–є –Љ–Є–µ–ї–Њ—Б—Г–њ—А–µ—Б—Б–Є–µ–є —Г –Љ–∞—В–µ—А–Є –Є —Г –њ–ї–Њ–і–∞ –Я–•–Ґ –і–Њ–ї–ґ–љ–∞ –±—Л—В—М –Њ—В–Љ–µ–љ–µ–љ–∞ –Ј–∞ 3 –љ–µ–і. –і–Њ —А–Њ–і–Њ–≤.
-
–Я—А–µ–і–њ–Њ—З—В–Є—В–µ–ї—М–љ—Л–Љ–Є —П–≤–ї—П—О—В—Б—П –µ—Б—В–µ—Б—В–≤–µ–љ–љ—Л–µ —А–Њ–і—Л, –Ї–µ—Б–∞—А–µ–≤–Њ —Б–µ—З–µ–љ–Є–µ –њ—А–Њ–≤–Њ–і–Є—В—Б—П —В–Њ–ї—М–Ї–Њ –њ–Њ –∞–Ї—Г—И–µ—А—Б–Ї–Є–Љ –њ–Њ–Ї–∞–Ј–∞–љ–Є—П–Љ.
-
–С–µ—А–µ–Љ–µ–љ–љ—Л–Љ —Б —Б–Є–Љ–њ—В–Њ–Љ–∞–Љ–Є –Є–љ—В–Њ–Ї—Б–Є–Ї–∞—Ж–Є–Є, —Б–Є–љ–і—А–Њ–Љ–Њ–Љ —Б–і–∞–≤–ї–µ–љ–Є—П –≤–µ—А—Е–љ–µ–є –њ–Њ–ї–Њ–є –≤–µ–љ—Л –Є–ї–Є —Г–≥—А–Њ–Ј–Њ–є –њ—А–Њ–≥—А–µ—Б—Б–Є—А–Њ–≤–∞–љ–Є—П –Ы–• —А–µ–Ї–Њ–Љ–µ–љ–і–Њ–≤–∞–љ–Њ –љ–∞—З–∞—В—М –Љ–Њ–љ–Њ—Е–Є–Љ–Є–Њ-—В–µ—А–∞–њ–Є—О (–≤–Є–љ–±–ї–∞—Б—В–Є–љ 6 –Љ–≥/–Љ2 –Ї–∞–ґ–і—Л–µ 2вАУ4 –љ–µ–і.) –Є–ї–Є, –њ—А–Є —А–µ–Ј–Є—Б—В–µ–љ—В–љ–Њ—Б—В–Є, –Я–•–Ґ –њ–Њ —Б—Е–µ–Љ–µ ABVD (–і–Њ–Ї—Б–Њ—А—Г–±–Є—Ж–Є–љ, –±–ї–µ–Њ–Љ–Є—Ж–Є–љ, –≤–Є–љ–±–ї–∞—Б—В–Є–љ –Є –і–∞–Ї–∞—А–±–∞–Ј–Є–љ).
–Э–∞ –Њ—Б–љ–Њ–≤–∞–љ–Є–Є –і–∞–љ–љ—Л—Е —А–µ—В—А–Њ—Б–њ–µ–Ї—В–Є–≤–љ—Л—Е –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–є –њ–Њ–Ї–∞–Ј–∞–љ–Њ, —З—В–Њ –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В—М –љ–µ –Њ–Ї–∞–Ј—Л–≤–∞–µ—В —Б—Г—Й–µ—Б—В–≤–µ–љ–љ–Њ–≥–Њ –≤–ї–Є—П–љ–Є—П –љ–∞ —В–µ—З–µ–љ–Є–µ –Ы–•. –Р–љ–∞–ї–Є–Ј –Љ–µ–ґ–і—Г–љ–∞—А–Њ–і–љ–Њ–є –Њ–љ–Ї–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–є –±–∞–Ј—Л –і–∞–љ–љ—Л—Е –њ—А–Њ–і–µ–Љ–Њ–љ—Б—В—А–Є—А–Њ–≤–∞–ї –Њ—В—Б—Г—В—Б—В–≤–Є–µ —А–∞–Ј–ї–Є—З–Є–є –≤ –њ–Њ–Ї–∞–Ј–∞—В–µ–ї—П—Е –Њ–±—Й–µ–є –Є –±–µ–Ј—А–µ—Ж–Є–і–Є–≤–љ–Њ–є –≤—Л–ґ–Є–≤–∞–µ–Љ–Њ—Б—В–Є —Г 77 –±–µ—А–µ–Љ–µ–љ–љ—Л—Е, –њ—А–Њ—Е–Њ–і–Є–≤—И–Є—Е –ї–µ—З–µ–љ–Є–µ –≤ –њ–µ—А–Є–Њ–і —Б 1969 –њ–Њ 2018 –≥. [6].
–Т–ї–Є—П–љ–Є–µ –Я–•–Ґ –љ–∞ —А–Њ—Б—В –Є —А–∞–Ј–≤–Є—В–Є–µ –њ–ї–Њ–і–∞
–Т—Б–µ —Е–Є–Љ–Є–Њ—В–µ—А–∞–њ–µ–≤—В–Є—З–µ—Б–Ї–Є–µ –њ—А–µ–њ–∞—А–∞—В—Л –Њ–Ї–∞–Ј—Л–≤–∞—О—В —В–µ—А–∞—В–Њ–≥–µ–љ–љ–Њ–µ –і–µ–є—Б—В–≤–Є–µ, –љ–∞–Є–±–Њ–ї–µ–µ –Ј–љ–∞—З–Є–Љ–Њ–µ –≤ –њ–µ—А–Є–Њ–і—Л –Є–Љ–њ–ї–∞–љ—В–∞—Ж–Є–Є (1вАУ2-—П –љ–µ–і–µ–ї–Є) –Є —Н–Љ–±—А–Є–Њ–≥–µ–љ–µ–Ј–∞ (3вАУ8-—П –љ–µ–і–µ–ї–Є). –†–Є—Б–Ї —А–∞–Ј–≤–Є—В–Є—П –њ–Њ—А–Њ–Ї–Њ–≤ –Є–ї–Є —Б–Љ–µ—А—В–Є –њ–ї–Њ–і–∞ –Ј–∞–≤–Є—Б–Є—В –Њ—В —Б—А–Њ–Ї–∞ –≥–µ—Б—В–∞—Ж–Є–Є, –Є—Б–њ–Њ–ї—М–Ј—Г–µ–Љ–Њ–≥–Њ –∞–≥–µ–љ—В–∞ –Є –µ–≥–Њ –і–Њ–Ј—Л. –†–Є—Б–Ї —Д–Њ—А–Љ–Є—А–Њ–≤–∞–љ–Є—П –њ–Њ—А–Њ–Ї–Њ–≤ –њ—А–Є –Љ–Њ–љ–Њ- –Є –Ї–Њ–Љ–±–Є–љ–Є—А–Њ–≤–∞–љ–љ–Њ–є —Е–Є–Љ–Є–Њ-—В–µ—А–∞–њ–Є–Є, –њ—А–Њ–≤–Њ–і–Є–Љ–Њ–є –≤ I —В—А–Є–Љ–µ—Б—В—А–µ, —Б–Њ—Б—В–∞–≤–ї—П–µ—В 15 –Є 25% —Б–Њ–Њ—В–≤–µ—В—Б—В–≤–µ–љ–љ–Њ [7]. –Т–Њ II –Є III —В—А–Є–Љ–µ—Б—В—А–∞—Е —Е–Є–Љ–Є–Њ—В–µ—А–∞–њ–Є—П –љ–µ —Б–≤—П–Ј–∞–љ–∞ —Б –Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є–µ–Љ –њ–Њ—А–Њ–Ї–Њ–≤ —Г –њ–ї–Њ–і–∞ (1,3% –њ–Њ —Б—А–∞–≤–љ–µ–љ–Є—О —Б 3,1% –≤ –Њ–±—Й–µ–є –њ–Њ–њ—Г–ї—П—Ж–Є–Є) [7].
–Я–ї–∞—Ж–µ–љ—В–∞ –Є–≥—А–∞–µ—В –Ї–ї—О—З–µ–≤—Г—О —А–Њ–ї—М –≤ –њ–µ—А–µ–љ–Њ—Б–µ –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л—Е —Б—А–µ–і—Б—В–≤ [8]. –Я–ї–∞—Ж–µ–љ—В–∞—А–љ—Л–µ –Ї–ї–µ—В–Ї–Є –Њ–±–ї–∞–і–∞—О—В —Д–µ–љ–Њ—В–Є–њ–Њ–Љ –Љ–љ–Њ–ґ–µ—Б—В–≤–µ–љ–љ–Њ–є –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ–Њ–є —Г—Б—В–Њ–є—З–Є–≤–Њ—Б—В–Є, –Ї–Њ—В–Њ—А—Л–є –Љ–Њ–ґ–µ—В —Б–љ–Є–ґ–∞—В—М –Є–ї–Є –њ—А–µ–і–Њ—В–≤—А–∞—Й–∞—В—М –њ–µ—А–µ–і–∞—З—Г –њ–ї–Њ–і—Г –і–Њ–Ї—Б–Њ—А—Г–±–Є—Ж–Є–љ–∞, –≤–Є–љ–±–ї–∞—Б—В–Є–љ–∞ –Є –≤–Є–љ–Ї—А–Є—Б—В–Є–љ–∞.
–Я—А–Є–Љ–µ–љ–µ–љ–Є–µ –Я–•–Ґ –≤–Њ II –Є III —В—А–Є–Љ–µ—Б—В—А–∞—Е –Љ–Њ–ґ–µ—В –њ—А–Є–≤–Њ–і–Є—В—М –Ї –Ј–∞–і–µ—А–ґ–Ї–µ —А–Њ—Б—В–∞ –њ–ї–Њ–і–∞, –њ—А–µ–ґ–і–µ–≤—А–µ–Љ–µ–љ–љ—Л–Љ —А–Њ–і–∞–Љ, –Љ–µ—А—В–≤–Њ—А–Њ–ґ–і–µ–љ–Є—О, –≥–Є–њ–Њ—В—А–Њ—Д–Є–Є –љ–Њ–≤–Њ—А–Њ–ґ–і–µ–љ–љ—Л—Е, —Г–Љ—Б—В–≤–µ–љ–љ–Њ–є –Њ—В—Б—В–∞–ї–Њ—Б—В–Є –Є —Б–љ–Є–ґ–µ–љ–Є—О —Б–њ–Њ—Б–Њ–±–љ–Њ—Б—В–Є –Ї –Њ–±—Г—З–µ–љ–Є—О [9, 10]. –Ш–Ј—Г—З–µ–љ –Ї–∞—В–∞–Љ–љ–µ–Ј 43 –і–µ—В–µ–є –≤ –≤–Њ–Ј—А–∞—Б—В–µ –Њ—В 3 –і–Њ 19 –ї–µ—В, –њ–Њ–і–≤–µ—А–≥—И–Є—Е—Б—П –≤–љ—Г—В—А–Є—Г—В—А–Њ–±–љ–Њ —Е–Є–Љ–Є–Њ—В–µ—А–∞–њ–Є–Є ABVD, –Є —Г—Б—В–∞–љ–Њ–≤–ї–µ–љ–Њ, —З—В–Њ –њ—А–Є –Ї–Њ–Љ–њ–ї–µ–Ї—Б–љ–Њ–Љ –Њ–±—Б–ї–µ–і–Њ–≤–∞–љ–Є–Є –љ–Є —Г –Ї–Њ–≥–Њ –љ–µ –±—Л–ї–Њ –≤—Л—П–≤–ї–µ–љ–Њ –Њ—В–Ї–ї–Њ–љ–µ–љ–Є–є –≤ –њ—Б–Є—Е–Є—З–µ—Б–Ї–Њ–Љ –Є —Д–Є–Ј–Є—З–µ—Б–Ї–Њ–Љ —А–∞–Ј–≤–Є—В–Є–Є [11].
–Я—А–Њ–≤–µ–і–µ–љ–Є–µ –Я–•–Ґ –≤–Њ –≤—А–µ–Љ—П –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є —В—А–µ–±—Г–µ—В —Б–Њ–±–ї—О–і–µ–љ–Є—П —В—Й–∞—В–µ–ї—М–љ–Њ–≥–Њ –±–∞–ї–∞–љ—Б–∞ –Љ–µ–ґ–і—Г —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ–є –і–Њ–Ј–Њ–є –Є –њ–Њ—В–µ–љ—Ж–Є–∞–ї—М–љ—Л–Љ –≤—А–µ–і–Њ–Љ –і–ї—П –њ–ї–Њ–і–∞ [12]. –С–Њ–ї—М—И–Є–љ—Б—В–≤—Г –њ–∞—Ж–Є–µ–љ—В–Њ–Ї —Б –Ы–•, –і–Є–∞–≥–љ–Њ—Б—В–Є—А–Њ–≤–∞–љ–љ–Њ–є –≤–Њ –≤—А–µ–Љ—П –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є, –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ –њ—А–Њ–≤–µ–і–µ–љ–Є–µ —Б–њ–µ—Ж–Є—Д–Є—З–µ—Б–Ї–Њ–≥–Њ –ї–µ—З–µ–љ–Є—П, –Њ–і–љ–∞–Ї–Њ –µ—Б—В—М –і–∞–љ–љ—Л–µ –Њ–± –Њ—В—Б—Г—В—Б—В–≤–Є–Є —Г—Е—Г–і—И–µ–љ–Є—П –њ—А–Њ–≥–љ–Њ–Ј–∞ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П –Є –њ—А–Є —В–µ—А–∞–њ–Є–Є, –Њ—В–ї–Њ–ґ–µ–љ–љ–Њ–є –љ–∞ –њ–Њ—Б–ї–µ—А–Њ–і–Њ–≤—Л–є –њ–µ—А–Є–Њ–і [3].
–Т—Л–±–Њ—А –ї–µ—З–µ–љ–Є—П –Ј–∞–≤–Є—Б–Є—В –Њ—В —В—А–Є–Љ–µ—Б—В—А–∞, –ї–Њ–Ї–∞–ї–Є–Ј–∞—Ж–Є–Є –њ—А–Њ—Ж–µ—Б—Б–∞ –Є —Б—В–∞–і–Є–Є –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П. –Э–∞—З–∞–ї–Њ —В–µ—А–∞–њ–Є–Є —Б–ї–µ–і—Г–µ—В –Њ—В–ї–Њ–ґ–Є—В—М –і–Њ –љ–∞—З–∞–ї–∞ II —В—А–Є–Љ–µ—Б—В—А–∞, –µ—Б–ї–Є —В–µ—З–µ–љ–Є–µ –±–Њ–ї–µ–Ј–љ–Є –±–µ—Б—Б–Є–Љ–њ—В–Њ–Љ–љ–Њ–µ, —Б—В–∞–±–Є–ї—М–љ–Њ–µ –Є —Б —Б—Г–њ—А–∞–і–Є–∞—Д—А–∞–≥–Љ–∞–ї—М–љ–Њ–є –ї–Њ–Ї–∞–ї–Є–Ј–∞—Ж–Є–µ–є. –Ю–і–љ–∞–Ї–Њ –њ—А–Є —Б–Є–Љ–њ—В–Њ–Љ–љ–Њ–Љ —В–µ—З–µ–љ–Є–Є, –Љ–∞—Б—Б–Є–≤–љ–Њ–Љ –≤–Њ–≤–ї–µ—З–µ–љ–Є–Є –ї–Є–Љ—Д–∞—В–Є—З–µ—Б–Ї–Є—Е —Г–Ј–ї–Њ–≤, –њ–Њ–і–і–Є–∞—Д—А–∞–≥–Љ–∞–ї—М–љ–Њ–є –ї–Њ–Ї–∞–ї–Є–Ј–∞—Ж–Є–Є –Є–ї–Є –њ—А–Њ–≥—А–µ—Б—Б–Є—А—Г—О—Й–µ–Љ —В–µ—З–µ–љ–Є–Є –Ы–• –≤ I —В—А–Є–Љ–µ—Б—В—А–µ —Ж–µ–ї–µ—Б–Њ–Њ–±—А–∞–Ј–љ–Њ —А–∞—Б—Б–Љ–Њ—В—А–µ—В—М –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ—Б—В—М –њ—А–µ—А—Л–≤–∞–љ–Є—П –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є1.
–°–Њ II —В—А–Є–Љ–µ—Б—В—А–∞ –љ–∞–Ј–љ–∞—З–∞–µ—В—Б—П —Б—В–∞—А—В–Њ–≤–Њ–µ –ї–µ—З–µ–љ–Є–µ вАФ –Ї–Њ–Љ–±–Є–љ–Є—А–Њ–≤–∞–љ–љ–∞—П —Е–Є–Љ–Є–Њ—В–µ—А–∞–њ–Є—П ABVD –Є–ї–Є –Љ–Њ–љ–Њ—В–µ—А–∞–њ–Є—П –≤–Є–љ–±–ї–∞—Б—В–Є–љ–Њ–Љ [13]. –Я—А–Є –±–µ—Б—Б–Є–Љ–њ—В–Њ–Љ–љ–Њ–Љ —В–µ—З–µ–љ–Є–Є —Б –љ–∞–і–і–Є–∞—Д—А–∞–≥–Љ–∞–ї—М–љ–Њ–є –ї–Њ–Ї–∞–ї–Є–Ј–∞—Ж–Є–µ–є –≤–Њ–≤–ї–µ—З–µ–љ–љ—Л—Е –ї–Є–Љ–Њ—Д–Њ—Г–Ј–ї–Њ–≤ –ї–µ—З–µ–љ–Є–µ –Љ–Њ–ґ–µ—В –±—Л—В—М –Њ—В–ї–Њ–ґ–µ–љ–Њ –і–Њ III —В—А–Є–Љ–µ—Б—В—А–∞ –Є–ї–Є –љ–∞ –њ–Њ—Б–ї–µ—А–Њ–і–Њ–≤—Л–є –њ–µ—А–Є–Њ–і. –Я—А–Є —Б–Є–Љ–њ—В–Њ–Љ–љ–Њ–Љ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–Є –Є–ї–Є –њ—А–Њ–≥—А–µ—Б—Б–Є—А—Г—О—Й–µ–є –Ы–• –Ї–Њ–Љ–±–Є–љ–Є—А–Њ–≤–∞–љ–љ–∞—П —Е–Є–Љ–Є–Њ—В–µ—А–∞–њ–Є—П –њ–Њ —Б—Е–µ–Љ–µ ABVD –љ–∞–Ј–љ–∞—З–∞–µ—В—Б—П –љ–µ–Ј–∞–Љ–µ–і–ї–Є—В–µ–ї—М–љ–Њ [14]. –С–µ—А–µ–Љ–µ–љ–љ—Л–Љ –љ–∞–Ј–љ–∞—З–∞—О—В —В–∞–Ї–Є–µ –ґ–µ –і–Њ–Ј—Л –Я–•–Ґ, —З—В–Њ –Є –љ–µ–±–µ—А–µ–Љ–µ–љ–љ—Л–Љ, —Е–Њ—В—П –љ–∞ —Д–Њ–љ–µ –≥–µ—Б—В–∞—Ж–Є–Њ–љ–љ–Њ–≥–Њ –њ—А–Њ—Ж–µ—Б—Б–∞ —Г–≤–µ–ї–Є—З–Є–≤–∞–µ—В—Б—П –Њ–±—К–µ–Љ –Ї—А–Њ–≤–Є, –њ–Њ–≤—Л—И–∞–µ—В—Б—П –њ–Њ—З–µ—З–љ—Л–є –Є –њ–µ—З–µ–љ–Њ—З–љ—Л–є –Ї–ї–Є—А–µ–љ—Б, —Б–љ–Є–ґ–∞–µ—В—Б—П –њ–µ—А–Є—Б—В–∞–ї—М—В–Є–Ї–∞ –Ї–Є—И–µ—З–љ–Є–Ї–∞ –Є —Г—А–Њ–≤–µ–љ—М –∞–ї—М–±—Г–Љ–Є–љ–∞, –њ–Њ—П–≤–ї—П–µ—В—Б—П ¬Ђ—В—А–µ—В—М–µ –њ—А–Њ—Б—В—А–∞–љ—Б—В–≤–Њ¬ї –∞–Љ–љ–Є–Њ—В–Є—З–µ—Б–Ї–Њ–є –њ–Њ–ї–Њ—Б—В–Є, –∞ —В–∞–Ї–ґ–µ –њ—А–Є—Б—Г—В—Б—В–≤—Г–µ—В p-–≥–ї–Є–Ї–Њ–њ—А–Њ—В–µ–Є–љ –≤ —В–Ї–∞–љ—П—Е –њ–ї–Њ–і–∞ –Є –≤ —Н–љ–і–Њ–Љ–µ—В—А–Є–Є, —З—В–Њ –Њ–±—Г—Б–ї–Њ–≤–ї–Є–≤–∞–µ—В –Љ–љ–Њ–ґ–µ—Б—В–≤–µ–љ–љ—Г—О –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Г—О —Г—Б—В–Њ–є—З–Є–≤–Њ—Б—В—М [14, 15].
–Э–∞ —Д–Њ–љ–µ —Е–Є–Љ–Є–Њ—В–µ—А–∞–њ–Є–Є –љ–∞–Є–±–Њ–ї–µ–µ —З–∞—Б—В—Л–Љ–Є –њ–Њ–±–Њ—З–љ—Л–Љ–Є —Н—Д—Д–µ–Ї—В–∞–Љ–Є —П–≤–ї—П—О—В—Б—П —В–Њ—И–љ–Њ—В–∞ –Є —А–≤–Њ—В–∞. –Ф–ї—П –µ–µ –Ї—Г–њ–Є—А–Њ–≤–∞–љ–Є—П –Љ–Њ–≥—Г—В –±—Л—В—М –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ—Л –њ—А–Њ–Љ–µ—В–∞–Ј–Є–љ, —Б–µ–ї–µ–Ї—В–Є–≤–љ—Л–µ –∞–љ—В–∞–≥–Њ–љ–Є—Б—В—Л —Б–µ—А–Њ—В–Њ–љ–Є–љ–∞ (5-HT), –∞–љ—В–∞–≥–Њ–љ–Є—Б—В—Л –љ–µ–є—А–Њ–Ї–Є–љ–Є–љ–∞ 1 (NK1) –Є –і—А–Њ–њ–µ—А–Є–і–Њ–ї –≤ —Б–Њ—З–µ—В–∞–љ–Є–Є —Б –і–Є–Љ–µ–і—А–Њ–ї–Њ–Љ –Є–ї–Є –і–µ–Ї—Б–∞–Љ–µ—В–∞–Ј–Њ–љ–Њ–Љ [14].
–Ы—Г—З–µ–≤–∞—П —В–µ—А–∞–њ–Є—П –љ–∞ —Д–Њ–љ–µ –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є –Є–Љ–µ–µ—В –Њ–≥—А–∞–љ–Є—З–µ–љ–Є—П –Ї –њ—А–Є–Љ–µ–љ–µ–љ–Є—О –Є –њ—А–Њ–≤–Њ–і–Є—В—Б—П —Б —Н–Ї—А–∞–љ–Є—А–Њ–≤–∞–љ–Є–µ–Љ –ґ–Є–≤–Њ—В–∞ —В–Њ–ї—М–Ї–Њ –≤–Њ IIвАУIII —В—А–Є–Љ–µ—Б—В—А–∞—Е —Б—Г–њ—А–∞–і–Є–∞—Д—А–∞–≥–Љ–∞–ї—М–љ–Њ –Є –≤ –і–Њ–Ј–µ –і–Њ 0,1 –У—А [3]. –°–Њ–Њ–±—Й–∞–µ—В—Б—П –Њ –±–µ–Ј–Њ–њ–∞—Б–љ–Њ—Б—В–Є –ї—Г—З–µ–≤–Њ–≥–Њ –Њ–±–ї—Г—З–µ–љ–Є—П –Њ–±–ї–∞—Б—В–Є —И–µ–Є –Є —Б—А–µ–і–Њ—Б—В–µ–љ–Є—П –і–Њ–Ј–Њ–є –Њ—В 35 –і–Њ 40 –У—А (—А–∞—Б—З–µ—В–љ–∞—П –і–Њ–Ј–∞ –і–ї—П –њ–ї–Њ–і–∞ 0,011вАУ0,055 –У—А –і–ї—П —Д–Њ—В–Њ–љ–Њ–≤ –Є 0,10вАУ0,14 –У—А –і–ї—П –Ї–Њ–±–∞–ї—М—В–∞-60) [16]. –Я—А–Є —Б–Њ–±–ї—О–і–µ–љ–Є–Є –≤—Б–µ—Е –њ—А–µ–і–Њ—Б—В–µ—А–µ–ґ–µ–љ–Є–є –њ—А–Њ–≥–љ–Њ–Ј –і–ї—П –њ–ї–Њ–і–∞ –њ–Њ—Б–ї–µ –ї—Г—З–µ–≤–Њ–є —В–µ—А–∞–њ–Є–Є –љ–µ —Г—Е—Г–і—И–∞–µ—В—Б—П [16, 17].
–°–Њ–±—Б—В–≤–µ–љ–љ—Л–є –Њ–њ—Л—В —А–Њ–і–Њ—А–∞–Ј—А–µ—И–µ–љ–Є—П –њ–∞—Ж–Є–µ–љ—В–Њ–Ї —Б –Ы–•
–†–Њ–і–Є–ї—М–љ—Л–є –і–Њ–Љ –њ—А–Є –У–Ъ–С вДЦ 40 –Ф–Ч –≥. –Ь–Њ—Б–Ї–≤—Л —Д—Г–љ–Ї—Ж–Є–Њ–љ–Є—А—Г–µ—В —Б 2017 –≥. –Є —Б–њ–µ—Ж–Є–∞–ї–Є–Ј–Є—А—Г–µ—В—Б—П –љ–∞ –Њ–Ї–∞–Ј–∞–љ–Є–Є –Љ–µ–і–Є—Ж–Є–љ—Б–Ї–Њ–є –њ–Њ–Љ–Њ—Й–Є –±–µ—А–µ–Љ–µ–љ–љ—Л–Љ —Б –Њ–љ–Ї–Њ–њ–∞—В–Њ–ї–Њ–≥–Є–µ–є. –Ч–∞ 3 –≥–Њ–і–∞ –±—Л–ї–Є —А–Њ–і–Њ—А–∞–Ј—А–µ—И–µ–љ—Л 20 –њ–∞—Ж–Є–µ–љ—В–Њ–Ї —Б –Ы–•. –Т–Њ–Ј—А–∞—Б—В –ґ–µ–љ—Й–Є–љ –±—Л–ї –Њ—В 19 –і–Њ 37 –ї–µ—В, –≤ —Б—А–µ–і–љ–µ–Љ 26,92 –≥–Њ–і–∞, –≤—Б–µ –Њ–љ–Є –њ—А–Њ–ґ–Є–≤–∞–ї–Є –≤ –Ь–Њ—Б–Ї–≤–µ –Є —Б–Њ—Б—В–Њ—П–ї–Є –љ–∞ —Г—З–µ—В–µ –њ–Њ –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є –≤ –ґ–µ–љ—Б–Ї–Њ–є –Ї–Њ–љ—Б—Г–ї—М—В–∞—Ж–Є–Є —Б I —В—А–Є–Љ–µ—Б—В—А–∞.
–У–Є–љ–µ–Ї–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–є –∞–љ–∞–Љ–љ–µ–Ј –±—Л–ї –Њ—В—П–≥–Њ—Й–µ–љ —Г 5 (25%) —Н–Ї—В–Њ–њ–Є–µ–є —И–µ–є–Ї–Є –Љ–∞—В–Ї–Є, —Г 4 (20%) –≤ –∞–љ–∞–Љ–љ–µ–Ј–µ –±—Л–ї–Є –Є–љ—Д–µ–Ї—Ж–Є–Є, –њ–µ—А–µ–і–∞—О—Й–Є–µ—Б—П –њ–Њ–ї–Њ–≤—Л–Љ –њ—Г—В–µ–Љ, —Г 1 (5%) вАФ –Љ–Є–Њ–Љ–∞ –Љ–∞—В–Ї–Є –Є —Г 1 (5%) вАФ –≤–љ–µ–Љ–∞—В–Њ—З–љ–∞—П –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В—М —Б —В—Г–±—Н–Ї—В–Њ–Љ–Є–µ–є. –°–Њ–Љ–∞—В–Є—З–µ—Б–Ї–Є–є –∞–љ–∞–Љ–љ–µ–Ј –±—Л–ї –Њ—В—П–≥–Њ—Й–µ–љ —Г 4 (20%) —Е—А–Њ–љ–Є—З–µ—Б–Ї–Є–Љ –∞—Г—В–Њ–Є–Љ–Љ—Г–љ–љ—Л–Љ –≥–Є–њ–Њ—В–Є—А–µ–Њ–Ј–Њ–Љ, —Г 4 (20%) –≤–∞—А–Є–Ї–Њ–Ј–љ—Л–Љ —А–∞—Б—И–Є—А–µ–љ–Є–µ–Љ –≤–µ–љ, —Г 2 (10%) —Е—А–Њ–љ–Є—З–µ—Б–Ї–Є–Љ –≥–∞—Б—В—А–Є—В–Њ–Љ –Є —Г 1 (5%) –њ–∞—Ж–Є–µ–љ—В–Ї–Є –≤—Л—П–≤–ї–µ–љ—Л —Е—А–Њ–љ–Є—З–µ—Б–Ї–Є–є –њ–Є–µ–ї–Њ–љ–µ—Д—А–Є—В, –Љ–Њ—З–µ–Ї–∞–Љ–µ–љ–љ–∞—П –±–Њ–ї–µ–Ј–љ—М, –Њ–ґ–Є—А–µ–љ–Є–µ 1-–є —Б—В–µ–њ–µ–љ–Є.
–Я–µ—А–≤–Њ–±–µ—А–µ–Љ–µ–љ–љ—Л–Љ–Є –±—Л–ї–Є 10 (50%) –њ–∞—Ж–Є–µ–љ—В–Њ–Ї, —Г 9 (45%) —А–∞–љ–µ–µ –±—Л–ї–Є —А–Њ–і—Л. –Э–∞—Б—В–Њ—П—Й–∞—П –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В—М –љ–∞—Б—В—Г–њ–Є–ї–∞ —Б–њ–Њ–љ—В–∞–љ–љ–Њ —Г 19 (95%), –≤ –Њ–і–љ–Њ–Љ —Б–ї—Г—З–∞–µ вАФ –њ—Г—В–µ–Љ –≤—Б–њ–Њ–Љ–Њ–≥–∞—В–µ–ї—М–љ—Л—Е —А–µ–њ—А–Њ–і—Г–Ї—В–Є–≤–љ—Л—Е —В–µ—Е–љ–Њ–ї–Њ–≥–Є–є.
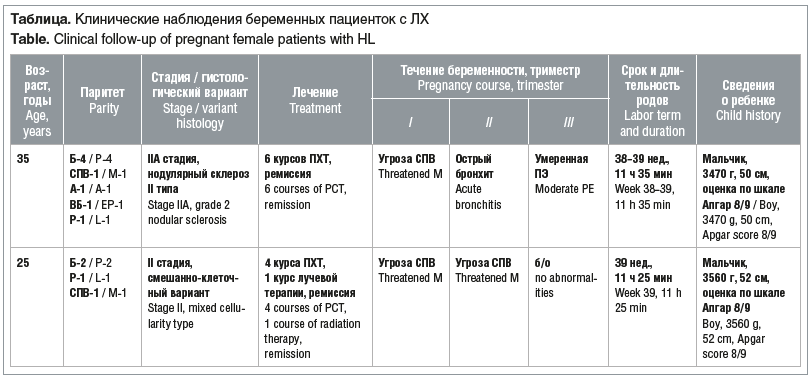
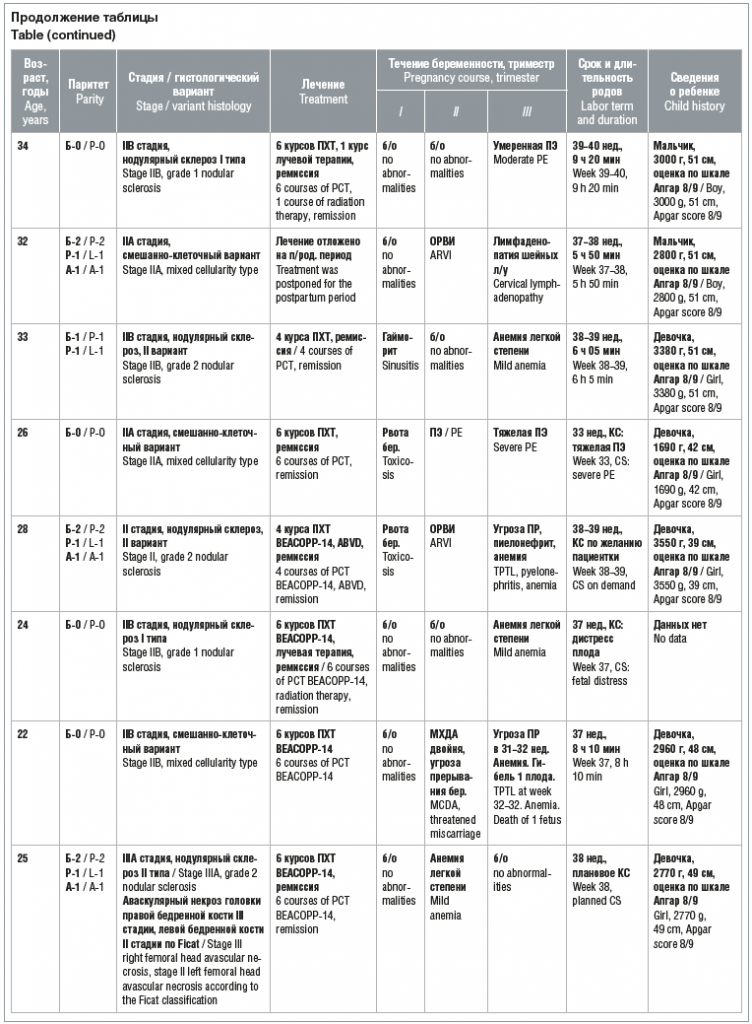
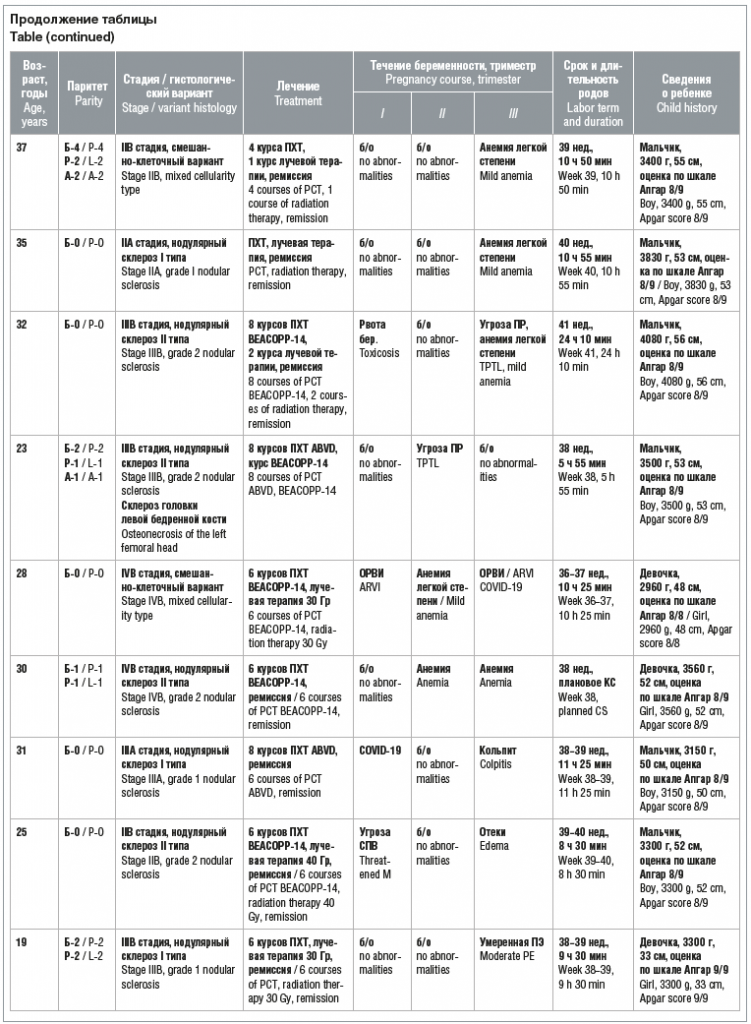
–Ш–Ј 20 –њ–∞—Ж–Є–µ–љ—В–Њ–Ї –Ы–• II–Р —Б—В–∞–і–Є–Є –±—Л–ї–∞ —Г 5 (25%) –њ–∞—Ж–Є–µ–љ—В–Њ–Ї, II–Т —Б—В–∞–і–Є–Є вАФ —Г 7 (35%), III–Р —Б—В–∞–і–Є–Є вАФ —Г 2 (10%), III–Т —Б—В–∞–і–Є–Є вАФ —Г 3 (15%) –Є IV–Т —Б—В–∞–і–Є–Є вАФ —Г 3 (15%). –†–µ–Љ–Є—Б—Б–Є—П –Ы–• –љ–∞ –Љ–Њ–Љ–µ–љ—В –љ–∞—Б—В—Г–њ–ї–µ–љ–Є—П –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є –±—Л–ї–∞ —Г 16 (80%) –њ–∞—Ж–Є–µ–љ—В–Њ–Ї. –†–∞–љ–µ–µ –Њ–љ–Є –њ—А–Њ—И–ї–Є –Ї—Г—А—Б—Л –Я–•–Ґ (100%) –Є –ї—Г—З–µ–≤–Њ–є —В–µ—А–∞–њ–Є–Є (53,3%) —Б–Њ —Б—В–Њ–є–Ї–Њ–є —А–µ–Љ–Є—Б—Б–Є–µ–є. –£ 4 (20%) –ґ–µ–љ—Й–Є–љ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–µ –≤–њ–µ—А–≤—Л–µ –Љ–∞–љ–Є—Д–µ—Б—В–Є—А–Њ–≤–∞–ї–Њ –љ–∞ —Д–Њ–љ–µ –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є. –Т —В–∞–±–ї–Є—Ж–µ –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ–∞ –Є–љ—Д–Њ—А–Љ–∞—Ж–Є—П –Њ –њ–∞—Ж–Є–µ–љ—В–Ї–∞—Е.
–Ю–і–љ–Є–Љ –Є–Ј –њ–Њ–Ї–∞–Ј–∞—В–µ–ї–µ–є –Ї–∞—З–µ—Б—В–≤–∞ –ґ–Є–Ј–љ–Є –ґ–µ–љ—Й–Є–љ, –њ–µ—А–µ–љ–µ—Б—И–Є—Е –Ы–•, —П–≤–ї—П–µ—В—Б—П —Б–Њ—Е—А–∞–љ–µ–љ–Є–µ –Є —А–µ–∞–ї–Є–Ј–∞—Ж–Є—П —А–µ–њ—А–Њ–і—Г–Ї—В–Є–≤–љ–Њ–є —Д—Г–љ–Ї—Ж–Є–Є. –Я–Њ –і–∞–љ–љ—Л–Љ —А—П–і–∞ –∞–≤—В–Њ—А–Њ–≤, –њ–Њ—Б–ї–µ –Њ–Ї–Њ–љ—З–∞–љ–Є—П –Я–•–Ґ –њ–Њ–ї–љ–Њ–µ –≤–Њ—Б—Б—В–∞–љ–Њ–≤–ї–µ–љ–Є–µ —Д—Г–љ–Ї—Ж–Є–Є —П–Є—З–љ–Є–Ї–Њ–≤ –њ—А–Њ–Є—Б—Е–Њ–і–Є—В —Г 70% –њ–∞—Ж–Є–µ–љ—В–Њ–Ї [17]. –І–∞—Б—В–Њ—В–∞ —А–µ—Ж–Є–і–Є–≤–Њ–≤ –Ы–• –љ–∞–Є–±–Њ–ї—М—И–∞—П –≤ –њ–µ—А–≤—Л–µ 3 –≥–Њ–і–∞ –њ–Њ—Б–ї–µ –Њ–Ї–Њ–љ—З–∞–љ–Є—П –ї–µ—З–µ–љ–Є—П –Є –і–Њ—Б—В–Є–≥–∞–µ—В 14% [18]. –Я–Њ—Б–ї–µ —А–Њ–і–Њ–≤ –Ї–Њ–ї–Є—З–µ—Б—В–≤–Њ —А–µ—Ж–Є–і–Є–≤–Њ–≤ –ї–Є–Љ—Д–Њ–≥—А–∞–љ—Г–ї–µ–Љ–∞—В–Њ–Ј–∞ —Г –ґ–µ–љ—Й–Є–љ, –љ–∞—Е–Њ–і—П—Й–Є—Е—Б—П –≤ –њ–Њ–ї–љ–Њ–є —А–µ–Љ–Є—Б—Б–Є–Є –±–Њ–ї–µ–µ —В—А–µ—Е –ї–µ—В, –љ–µ –њ—А–µ–≤—Л—И–∞–µ—В 9%, –∞ –њ—А–Є –љ–µ—Г–≤–µ—А–µ–љ–љ–Њ–є –њ–Њ–ї–љ–Њ–є –Є–ї–Є —З–∞—Б—В–Є—З–љ–Њ–є —А–µ–Љ–Є—Б—Б–Є–Є –і–Њ —В—А–µ—Е –ї–µ—В –Љ–Њ–ґ–µ—В –і–Њ—Б—В–Є–≥–∞—В—М 44% [19]. –Я–Њ –і–∞–љ–љ—Л–Љ –§–У–С–£ ¬Ђ–Э–Ь–Ш–¶ –Њ–љ–Ї–Њ–ї–Њ–≥–Є–Є –Є–Љ. –Э.–Э. –С–ї–Њ—Е–Є–љ–∞¬ї –Ь–Є–љ–Ј–і—А–∞–≤–∞ –†–Њ—Б—Б–Є–Є, –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В—М –Є —А–Њ–і—Л —Г –ґ–µ–љ—Й–Є–љ, –њ–µ—А–µ–љ–µ—Б—И–Є—Е –ї–Є–Љ—Д–Њ–≥—А–∞–љ—Г–ї–µ–Љ–∞—В–Њ–Ј –Є —А–Њ–ґ–∞–≤—И–Є—Е –≤ –њ–Њ–ї–љ–Њ–є —А–µ–Љ–Є—Б—Б–Є–Є, –љ–µ –Њ—В—П–≥–Њ—Й–∞—О—В –њ—А–Њ–≥–љ–Њ–Ј –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П [20]. –°—А–Њ–Ї–Є –≤–Њ–Ј–љ–Є–Ї–љ–Њ–≤–µ–љ–Є—П —А–µ—Ж–Є–і–Є–≤–Њ–≤ –≤ —Н—В–Њ–є –≥—А—Г–њ–њ–µ –ґ–µ–љ—Й–Є–љ —Б–Њ–Њ—В–≤–µ—В—Б—В–≤—Г—О—В –≤—Б–µ–Љ –њ–Њ–Ї–∞–Ј–∞—В–µ–ї—П–Љ –≤ –Њ–±—Й–µ–є –њ–Њ–њ—Г–ї—П—Ж–Є–Є –±–Њ–ї—М–љ—Л—Е.
–Т —Б–≤—П–Ј–Є —Б —Н—В–Є–Љ –њ–ї–∞–љ–Є—А–Њ–≤–∞–љ–Є–µ –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є –Њ–њ—В–Є–Љ–∞–ї—М–љ–Њ –њ–Њ—Б–ї–µ –Є—Б—В–µ—З–µ–љ–Є—П —В—А–µ—Е –ї–µ—В –Є –њ—А–Є –і–Њ—Б—В–Є–ґ–µ–љ–Є–Є –њ–Њ–ї–љ–Њ–є —А–µ–Љ–Є—Б—Б–Є–Є. –Я–Њ–і –њ–Њ–ї–љ–Њ–є —А–µ–Љ–Є—Б—Б–Є–µ–є –њ–Њ–љ–Є–Љ–∞–µ—В—Б—П –њ–Њ–ї–љ–Њ–µ –Є—Б—З–µ–Ј–љ–Њ–≤–µ–љ–Є–µ –≤—Б–µ—Е –њ—А–Њ—П–≤–ї–µ–љ–Є–ЄћЖ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П, –≤ —В–Њ–Љ —З–Є—Б–ї–µ –≤—Л—П–≤–ї—П–µ–Љ—Л—Е –њ—А–Є –њ–Њ–Љ–Њ—Й–Є –ї–∞–±–Њ—А–∞—В–Њ—А–љ—Л—Е –Є –ї—Г—З–µ–≤—Л—Е –Љ–µ—В–Њ–і–Њ–≤ –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–Є, –∞ —В–∞–Ї–ґ–µ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е —Б–Є–Љ–њ—В–Њ–Љ–Њ–≤, –µ—Б–ї–Є –Њ–љ–Є –Є–Љ–µ–ї–Є –Љ–µ—Б—В–Њ –і–Њ –љ–∞—З–∞–ї–∞ –ї–µ—З–µ–љ–Є—П.
–°—А–µ–і–Є –њ–∞—Ж–Є–µ–љ—В–Њ–Ї, —А–Њ–і–Њ—А–∞–Ј—А–µ—И–µ–љ–љ—Л—Е –≤ —А–Њ–і–Є–ї—М–љ–Њ–Љ –і–Њ–Љ–µ –њ—А–Є –У–Ъ–С вДЦ 40, –њ–Њ–ї–љ–∞—П —А–µ–Љ–Є—Б—Б–Є—П —Б –і–ї–Є—В–µ–ї—М–љ–Њ—Б—В—М—О 2, 3, 4, 5, 7, 8 –Є 15 –ї–µ—В –±—Л–ї–∞ —Г 14 —З–µ–ї–Њ–≤–µ–Ї (–њ–Њ 2 (12,5%) —Б–ї—Г—З–∞—П –і–ї—П –Ї–∞–ґ–і–Њ–≥–Њ –Њ—В—А–µ–Ј–Ї–∞ –≤—А–µ–Љ–µ–љ–Є), –µ—Й–µ —Г –і–≤—Г—Е –ґ–µ–љ—Й–Є–љ –і–ї–Є—В–µ–ї—М–љ–Њ—Б—В—М —А–µ–Љ–Є—Б—Б–Є–Є —Б–Њ—Б—В–∞–≤–Є–ї–∞ 9 –Є 13 –ї–µ—В.
–£ —З–µ—В—Л—А–µ—Е –ґ–µ–љ—Й–Є–љ –Ы–• –±—Л–ї–∞ –≤–њ–µ—А–≤—Л–µ –і–Є–∞–≥–љ–Њ—Б—В–Є—А–Њ–≤–∞–љ–∞ –≤–Њ –≤—А–µ–Љ—П –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є. –Ю—Б–љ–Њ–≤–љ—Л–Љ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є–Љ –њ—А–Є–Ј–љ–∞–Ї–Њ–Љ –±—Л–ї–∞ –ї–Є–Љ—Д–∞–і–µ–љ–Њ–њ–∞—В–Є—П, –њ—А–Є–Љ–µ—А —Б—В–µ–њ–µ–љ–Є —Г–≤–µ–ї–Є—З–µ–љ–Є—П –∞–Ї—Б–Є–∞–ї—М–љ—Л—Е –ї–Є–Љ—Д–∞—В–Є—З–µ—Б–Ї–Є—Е —Г–Ј–ї–Њ–≤ –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ –љ–∞ —А–Є—Б—Г–љ–Ї–µ. –£ –Њ–і–љ–Њ–є –њ–∞—Ж–Є–µ–љ—В–Ї–Є –ї–µ—З–µ–љ–Є–µ –±—Л–ї–Њ –Њ—В–ї–Њ–ґ–µ–љ–Њ –љ–∞ –њ–Њ—Б–ї–µ—А–Њ–і–Њ–≤—Л–є –њ–µ—А–Є–Њ–і, —Г —В—А–µ—Е вАФ –њ—А–Њ–≤–Њ–і–Є–ї–∞—Б—М –Я–•–Ґ.
–Ґ–µ—З–µ–љ–Є–µ –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є —Г –њ–∞—Ж–Є–µ–љ—В–Њ–Ї —Б –Ы–• –≤ –∞–љ–∞–Љ–љ–µ–Ј–µ –Њ—Б–ї–Њ–ґ–љ—П–ї–Њ—Б—М —Г–Љ–µ—А–µ–љ–љ–Њ–є (3/16 (18,75%)) –Є —В—П–ґ–µ–ї–Њ–є (1/16 (6,25%)) –њ—А–µ—Н–Ї–ї–∞–Љ–њ—Б–Є–µ–є, –∞–љ–µ–Љ–Є–µ–є (3/16 (18,75%)) –Є —Г–≥—А–Њ–Ј–Њ–є –њ—А–µ–ґ–і–µ–≤—А–µ–Љ–µ–љ–љ—Л—Е —А–Њ–і–Њ–≤ (25% (4/16)). –°–≤–Њ–µ–≤—А–µ–Љ–µ–љ–љ—Л–µ –≤–∞–≥–Є–љ–∞–ї—М–љ—Л–µ —А–Њ–і—Л –±—Л–ї–Є —Г 12/16 (75%) –њ–∞—Ж–Є–µ–љ—В–Њ–Ї, –Ї–µ—Б–∞—А–µ–≤–Њ —Б–µ—З–µ–љ–Є–µ —Г 4/16 (25%). –Ь–∞—Б—Б–∞ –љ–Њ–≤–Њ—А–Њ–ґ–і–µ–љ–љ—Л—Е —Б–Њ—Б—В–∞–≤–Є–ї–∞ –Њ—В 1690 –і–Њ 4080 –≥ (–≤ —Б—А–µ–і–љ–µ–Љ 3250¬±75 –≥). –†–µ–њ—А–Њ–і—Г–Ї—В–Є–≤–љ—Л–µ –њ–Њ—В–µ—А–Є –≤–Њ –≤—А–µ–Љ—П –∞–љ–∞–ї–Є–Ј–Є—А—Г–µ–Љ–Њ–є –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є —Б–Њ—Б—В–∞–≤–Є–ї–Є 1/20 (5%) –Є –±—Л–ї–Є –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ—Л —Б–ї—Г—З–∞–µ–Љ –≤–љ—Г—В—А–Є—Г—В—А–Њ–±–љ–Њ–є –≥–Є–±–µ–ї–Є –Њ–і–љ–Њ–≥–Њ –њ–ї–Њ–і–∞ –њ—А–Є –Љ–Њ–љ–Њ—Е–Њ—А–Є–∞–ї—М–љ–Њ–є –і–Є–∞–Љ–љ–Є–Њ—В–Є—З–µ—Б–Ї–Њ–є –і–≤–Њ–є–љ–µ. –Я–∞—Ж–Є–µ–љ—В–Ї–∞ –±—Л–ї–∞ —А–Њ–і–Њ—А–∞–Ј—А–µ—И–µ–љ–∞ –≤ 37 –љ–µ–і.
–Ш–Ј —З–µ—В—Л—А–µ—Е –ґ–µ–љ—Й–Є–љ —Б –Љ–∞–љ–Є—Д–µ—Б—В–∞—Ж–Є–µ–є –Ы–• –љ–∞ —Д–Њ–љ–µ —В–µ–Ї—Г—Й–µ–є –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є —Г —В—А–µ—Е —А–∞–Ј–≤–Є–ї–∞—Б—М –∞–љ–µ–Љ–Є—П –Є —Г –і–≤—Г—Е вАФ —Г–≥—А–Њ–Ј–∞ –њ—А–µ–ґ–і–µ–≤—А–µ–Љ–µ–љ–љ—Л—Е —А–Њ–і–Њ–≤. –Т–Њ –≤—Б–µ—Е —Б–ї—Г—З–∞—П—Е –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В—М –Ј–∞–≤–µ—А—И–Є–ї–∞—Б—М –≤–∞–≥–Є–љ–∞–ї—М–љ—Л–Љ–Є —Б—А–Њ—З–љ—Л–Љ–Є —А–Њ–і–∞–Љ–Є, —Б –Љ–∞—Б—Б–Њ–є –љ–Њ–≤–Њ—А–Њ–ґ–і–µ–љ–љ—Л—Е –Њ—В 2960 –і–Њ 3500 –≥ (3055¬±90 –≥). –°—А–µ–і–љ—П—П –Ї—А–Њ–≤–Њ–њ–Њ—В–µ—А—П –≤ —А–Њ–і–∞—Е –љ–µ –Њ—В–ї–Є—З–∞–ї–∞—Б—М –њ–Њ –≤–µ–ї–Є—З–Є–љ–µ —В–∞–Ї–Њ–≤–Њ–є —Г –Ј–і–Њ—А–Њ–≤—Л—Е –ґ–µ–љ—Й–Є–љ –Є —Б–Њ—Б—В–∞–≤–Є–ї–∞ 420,0¬±75,5 –Љ–ї. –Ю—Б–ї–Њ–ґ–љ–µ–љ–Є–є –≤ –њ–Њ—Б–ї–µ–Њ–њ–µ—А–∞—Ж–Є–Њ–љ–љ–Њ–Љ –Є –њ–Њ—Б–ї–µ—А–Њ–і–Њ–≤–Њ–Љ –њ–µ—А–Є–Њ–і–µ –љ–µ –±—Л–ї–Њ –љ–Є —Г –Њ–і–љ–Њ–є —А–Њ–і–Є–ї—М–љ–Є—Ж—Л.

–Ю–±—Б—Г–ґ–і–µ–љ–Є–µ
–Ъ–ї–Є–љ–Є—З–µ—Б–Ї–∞—П –Ї–∞—А—В–Є–љ–∞ –Ї–ї–∞—Б—Б–Є—З–µ—Б–Ї–Њ–є –Ы–• –≤–Њ –≤—А–µ–Љ—П –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є –∞–љ–∞–ї–Њ–≥–Є—З–љ–∞ —В–∞–Ї–Њ–≤–Њ–є —Г –љ–µ–±–µ—А–µ–Љ–µ–љ–љ—Л—Е –Є –Љ–Њ–ґ–µ—В –≤–Ї–ї—О—З–∞—В—М –ї–Є–Љ—Д–∞–і–µ–љ–Њ–њ–∞—В–Є—О, —Б–Є–Љ–њ—В–Њ–Љ—Л –Є–љ—В–Њ–Ї—Б–Є–Ї–∞—Ж–Є–Є, –њ—А–Є–Ј–љ–∞–Ї–Є —Б–і–∞–≤–ї–µ–љ–Є—П –Њ—А–≥–∞–љ–Њ–≤ —Б—А–µ–і–Њ—Б—В–µ–љ–Є—П –Є –Ј—Г–і –Ї–Њ–ґ–Є. –Ф–Є–∞–≥–љ–Њ—Б—В–Є–Ї–∞ –Њ—Б–љ–Њ–≤—Л–≤–∞–µ—В—Б—П –љ–∞ –≥–Є—Б—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–Љ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–Є –±–Є–Њ–њ—Б–Є–Є –ї–Є–Љ—Д–∞—В–Є—З–µ—Б–Ї–Њ–≥–Њ —Г–Ј–ї–∞, –њ—А–Є —Н—В–Њ–Љ –њ—А–µ–і–њ–Њ—З—В–Є—В–µ–ї—М–љ–Њ –њ—А–Њ–≤–Њ–і–Є—В—М —Н–Ї—Б—Ж–Є–Ј–Є–Њ–љ–љ—Г—О –±–Є–Њ–њ—Б–Є—О, —В–∞–Ї –Ї–∞–Ї —В–Њ–љ–Ї–Њ–Є–≥–Њ–ї—М–љ–∞—П –∞—Б–њ–Є—А–∞—Ж–Є–Њ–љ–љ–∞—П –±–Є–Њ–њ—Б–Є—П –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–∞ –і–ї—П —Г—Б—В–∞–љ–Њ–≤–ї–µ–љ–Є—П –і–Є–∞–≥–љ–Њ–Ј–∞ –Є –Њ–њ—А–µ–і–µ–ї–µ–љ–Є—П –њ–Њ–і—В–Є–њ–∞ –Њ–њ—Г—Е–Њ–ї–Є. –°—В–∞–і–Є—А–Њ–≤–∞–љ–Є–µ –њ—А–Њ–≤–Њ–і–Є—В—Б—П –љ–∞ –Њ—Б–љ–Њ–≤–∞–љ–Є–Є —А–µ–Ј—Г–ї—М—В–∞—В–Њ–≤ –Ь–†–Ґ –≥—А—Г–і–љ–Њ–є –Є –±—А—О—И–љ–Њ–є –њ–Њ–ї–Њ—Б—В–Є –≤ —Б–Њ–Њ—В–≤–µ—В—Б—В–≤–Є–Є —Б –Ї—А–Є—В–µ—А–Є—П–Љ–Є –Ы—Г–≥–∞–љ–Њ.
–Ы–µ—З–µ–љ–Є–µ –Ы–• —Б–ї–µ–і—Г–µ—В –Њ—В–ї–Њ–ґ–Є—В—М –і–Њ IIвАУIII —В—А–Є–Љ–µ—Б—В—А–∞ –Є–ї–Є –њ–µ—А–µ–љ–µ—Б—В–Є –љ–∞ –њ–Њ—Б–ї–µ—А–Њ–і–Њ–≤—Л–є –њ–µ—А–Є–Њ–і. –С–Њ–ї—М—И–Є–љ—Б—В–≤—Г –ґ–µ–љ—Й–Є–љ —Б –і–Є–∞–≥–љ–Њ–Ј–Њ–Љ –Ы–•, –≤—Л—П–≤–ї–µ–љ–љ–Њ–є –≤ I —В—А–Є–Љ–µ—Б—В—А–µ, —А–µ–Ї–Њ–Љ–µ–љ–і—Г–µ—В—Б—П –њ—А–µ—А—Л–≤–∞–љ–Є–µ –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є (—Г—А–Њ–≤–µ–љ—М 1C).
–°–њ–µ—Ж–Є—Д–Є—З–µ—Б–Ї–∞—П —В–µ—А–∞–њ–Є—П –љ–∞—З–Є–љ–∞–µ—В—Б—П —Б–Њ II —В—А–Є–Љ–µ—Б—В—А–∞ –Є —З–∞—Й–µ –≤—Б–µ–≥–Њ –≤–Ї–ї—О—З–∞–µ—В –њ—А–Є–Љ–µ–љ–µ–љ–Є–µ —Б—Е–µ–Љ—Л ABVD, –ї—Г—З–µ–≤–∞—П —В–µ—А–∞–њ–Є—П –љ–∞–Ј–љ–∞—З–∞–µ—В—Б—П —В–Њ–ї—М–Ї–Њ –≤ –Є—Б–Ї–ї—О—З–Є—В–µ–ї—М–љ—Л—Е —Б–ї—Г—З–∞—П—Е (—Г—А–Њ–≤–µ–љ—М 2C).
–Я—А–Є –±–µ—Б—Б–Є–Љ–њ—В–Њ–Љ–љ–Њ–Љ —В–µ—З–µ–љ–Є–Є —Г –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є —Б—В–∞–±–Є–ї—М–љ—Л—Е –њ–∞—Ж–Є–µ–љ—В–Њ–Ї —Б –љ–∞–і–і–Є–∞—Д—А–∞–≥–Љ–∞–ї—М–љ–Њ–є –ї–Њ–Ї–∞–ї–Є–Ј–∞—Ж–Є–µ–є –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П —Е–Є–Љ–Є–Њ—В–µ—А–∞–њ–Є—О –Љ–Њ–ґ–љ–Њ –Њ—В–ї–Њ–ґ–Є—В—М –і–Њ –њ–Њ—Б–ї–µ—А–Њ–і–Њ–≤–Њ–≥–Њ –њ–µ—А–Є–Њ–і–∞ (—Г—А–Њ–≤–µ–љ—М 2C). –Т –љ–∞—И–µ–Љ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–Є –Є–Ј —З–µ—В—Л—А–µ—Е –њ–∞—Ж–Є–µ–љ—В–Њ–Ї —Б –≤–њ–µ—А–≤—Л–µ –і–Є–∞–≥–љ–Њ—Б—В–Є—А–Њ–≤–∞–љ–љ–Њ–є –њ—А–Є –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є –Ы–• —Е–Є–Љ–Є–Њ—В–µ—А–∞–њ–Є—П –±—Л–ї–∞ –Њ—В–ї–Њ–ґ–µ–љ–∞ –≤ –Њ–і–љ–Њ–Љ —Б–ї—Г—З–∞–µ, —В—А–µ–Љ –њ–∞—Ж–Є–µ–љ—В–Ї–∞–Љ –њ—А–Њ–≤–Њ–і–Є–ї–Њ—Б—М –ї–µ—З–µ–љ–Є–µ –њ–Њ —Б—Е–µ–Љ–µ BEACOPP-14 (—Н—В–Њ–њ–Њ–Ј–Є–і, –і–Њ–Ї—Б–Њ—А—Г–±–Є—Ж–Є–љ, —Ж–Є–Ї–ї–Њ—Д–Њ—Б—Д–∞–Љ–Є–і, –≤–Є–љ–Ї—А–Є—Б—В–Є–љ, –±–ї–µ–Њ–Љ–Є—Ж–Є–љ, –њ—А–Њ–Ї–∞—А–±–∞–Ј–Є–љ –Є–ї–Є –і–µ–Ї–∞—А–±–∞–Ј–Є–љ, –њ—А–µ–і–љ–Є–Ј–Њ–ї–Њ–љ). –Я—А–Є–Љ–µ–љ–µ–љ–Є–µ —Е–Є–Љ–Є–Њ–њ—А–µ–њ–∞—А–∞—В–Њ–≤ –≤–Њ II –Є III —В—А–Є–Љ–µ—Б—В—А–∞—Е –∞—Б—Б–Њ—Ж–Є–Є—А–Њ–≤–∞–љ–Њ —Б –Ј–∞–і–µ—А–ґ–Ї–Њ–є —А–Њ—Б—В–∞ –њ–ї–Њ–і–∞, –њ—А–µ–ґ–і–µ–≤—А–µ–Љ–µ–љ–љ—Л–Љ–Є —А–Њ–і–∞–Љ–Є, –Љ–µ—А—В–≤–Њ—А–Њ–ґ–і–µ–љ–Є–µ–Љ, –љ–Є–Ј–Ї–Є–Љ –≤–µ—Б–Њ–Љ –њ—А–Є —А–Њ–ґ–і–µ–љ–Є–Є –Є –љ–∞—А—Г—И–µ–љ–Є–µ–Љ –Ї–Њ–≥–љ–Є—В–Є–≤–љ—Л—Е —Д—Г–љ–Ї—Ж–Є–є. –Т –љ–∞—И–µ–Љ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–Є –≤–Њ –≤—Б–µ—Е —Б–ї—Г—З–∞—П—Е –њ–∞—Ж–Є–µ–љ—В–Ї–Є –±—Л–ї–Є —А–Њ–і–Њ—А–∞–Ј—А–µ—И–µ–љ—Л –≤ —Б—А–Њ–Ї, –Ј–∞–і–µ—А–ґ–Ї–Є —А–Њ—Б—В–∞ –њ–ї–Њ–і–∞ –Є –≥–Є–њ–Њ—В—А–Њ—Д–Є–Є –љ–Њ–≤–Њ—А–Њ–ґ–і–µ–љ–љ—Л—Е –≤—Л—П–≤–ї–µ–љ–Њ –љ–µ –±—Л–ї–Њ.
–†–Њ–і–Њ—А–∞–Ј—А–µ—И–µ–љ–Є–µ –њ–∞—Ж–Є–µ–љ—В–Њ–Ї —Б –Ы–• –њ—А–Њ–≤–Њ–і–Є—В—Б—П –≤ —Б—А–Њ–Ї–Є, –Љ–∞–Ї—Б–Є–Љ–∞–ї—М–љ–Њ –њ—А–Є–±–ї–Є–ґ–µ–љ–љ—Л–µ –Ї –і–Њ–љ–Њ—И–µ–љ–љ–Њ—Б—В–Є. –Ъ–µ—Б–∞—А–µ–≤–Њ —Б–µ—З–µ–љ–Є–µ –њ—А–Њ–≤–Њ–і–Є—В—Б—П —В–Њ–ї—М–Ї–Њ –њ–Њ –∞–Ї—Г—И–µ—А—Б–Ї–Є–Љ –њ–Њ–Ї–∞–Ј–∞–љ–Є—П–Љ.
–Ч–∞–Ї–ї—О—З–µ–љ–Є–µ
–Э–∞—И —Б–Њ–±—Б—В–≤–µ–љ–љ—Л–є –Њ–њ—Л—В –≤–µ–і–µ–љ–Є—П –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є —Г –ґ–µ–љ—Й–Є–љ —Б –Ы–• –Є —А–Њ–і–Њ—А–∞–Ј—А–µ—И–µ–љ–Є—П –≤ —Ж–µ–ї–Њ–Љ —Б–Њ–≥–ї–∞—Б—Г–µ—В—Б—П —Б –Љ–Є—А–Њ–≤—Л–Љ –Њ–њ—Л—В–Њ–Љ. –Я—А–Є –љ–∞—Б—В—Г–њ–ї–µ–љ–Є–Є –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є –љ–∞ —Д–Њ–љ–µ —Б—В–Њ–є–Ї–Њ–є —А–µ–Љ–Є—Б—Б–Є–Є –Ј–љ–∞—З–Є–Љ—Л—Е –Њ—В–ї–Є—З–Є–є –≤ —З–∞—Б—В–Њ—В–µ —А–∞–Ј–≤–Є—В–Є—П –∞–Ї—Г—И–µ—А—Б–Ї–Є—Е –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–є, —Б—А–Њ–Ї–∞—Е –Є –Љ–µ—В–Њ–і–∞—Е —А–Њ–і–Њ—А–∞–Ј—А–µ—И–µ–љ–Є—П –Њ—В —Б—А–µ–і–љ–µ–њ–Њ–њ—Г–ї—П—Ж–Є–Њ–љ–љ—Л—Е –њ–Њ–Ї–∞–Ј–∞—В–µ–ї–µ–є –љ–µ—В. –Я—А–Є –≤–њ–µ—А–≤—Л–µ –≤—Л—П–≤–ї–µ–љ–љ–Њ–Љ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–Є –≤—А–∞—З–µ–±–љ–∞—П —В–∞–Ї—В–Є–Ї–∞ –Ј–∞–≤–Є—Б–Є—В –Њ—В —Б—В–∞–і–Є–Є –±–Њ–ї–µ–Ј–љ–Є –Є —Б—А–Њ–Ї–∞ –≥–µ—Б—В–∞—Ж–Є–Є. –Т –љ–∞—И–µ–Љ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–Є —Г —З–∞—Б—В–Є –±–µ—А–µ–Љ–µ–љ–љ—Л—Е —Б—В–∞—А—В–Њ–≤–∞—П —Е–Є–Љ–Є–Њ—В–µ—А–∞–њ–Є—П –±—Л–ї–∞ –Њ—В–ї–Њ–ґ–µ–љ–∞ –љ–∞ –њ–Њ—Б–ї–µ—А–Њ–і–Њ–≤—Л–є –њ–µ—А–Є–Њ–і –≤ —Б–≤—П–Ј–Є —Б –±–ї–∞–≥–Њ–њ—А–Є—П—В–љ—Л–Љ –њ—А–Њ–≥–љ–Њ–Ј–Њ–Љ. –£ —З–∞—Б—В–Є –њ–∞—Ж–Є–µ–љ—В–Њ–Ї —Б–Њ II —В—А–Є–Љ–µ—Б—В—А–∞ –њ—А–Њ–≤–Њ–і–Є–ї–∞—Б—М —Е–Є–Љ–Є–Њ—В–µ—А–∞–њ–Є—П.
1–Ъ–ї–Є–љ–Є—З–µ—Б–Ї–Є–µ —А–µ–Ї–Њ–Љ–µ–љ–і–∞—Ж–Є–Є. –Ы–Є–Љ—Д–Њ–Љ–∞ –•–Њ–і–ґ–Ї–Є–љ–∞. 2020. (–≠–ї–µ–Ї—В—А–Њ–љ–љ—Л–ЄћЖ —А–µ—Б—Г—А—Б.) URL: https://cr.minzdrav.gov.ru/schema/139_1 (–і–∞—В–∞ –Њ–±—А–∞—Й–µ–љ–Є—П: 10.09.2023).
–°–≤–µ–і–µ–љ–Є—П –Њ–± –∞–≤—В–Њ—А–∞—Е:
–Ф–Њ–±—А–Њ—Е–Њ—В–Њ–≤–∞ –Ѓ–ї–Є—П –≠–і—Г–∞—А–і–Њ–≤–љ–∞ вАФ –і.–Љ.–љ., –њ—А–Њ—Д–µ—Б—Б–Њ—А, –Ј–∞–≤–µ–і—Г—О—Й–∞—П –Ї–∞—Д–µ–і—А–Њ–є –∞–Ї—Г—И–µ—А—Б—В–≤–∞ –Є –≥–Є–љ–µ–Ї–Њ–ї–Њ–≥–Є–Є –†–Э–Ш–Ь–£ –Є–Љ. –Э.–Ш. –Я–Є—А–Њ–≥–Њ–≤–∞ –Ь–Є–љ–Ј–і—А–∞–≤–∞ –†–Њ—Б—Б–Є–Є; 117997, –†–Њ—Б—Б–Є—П, –≥. –Ь–Њ—Б–Ї–≤–∞, —Г–ї. –Ю—Б—В—А–Њ–≤–Є—В—П–љ–Њ–≤–∞, –і. 1; ORCID iD 0000-0002-7830-2290.
–Ф–∞–љ–µ–ї—П–љ –°–Њ–љ—П –Ц–Њ—А–Њ–≤–љ–∞ вАФ –Ї.–Љ.–љ., –Ј–∞–Љ–µ—Б—В–Є—В–µ–ї—М –≥–ї–∞–≤–љ–Њ–≥–Њ –≤—А–∞—З–∞ –њ–Њ –∞–Ї—Г—И–µ—А—Б—В–≤—Г –Є –≥–Є–љ–µ–Ї–Њ–ї–Њ–≥–Є–Є –У–С–£–Ч ¬Ђ–Ь–Ь–Ъ–¶ ¬Ђ–Ъ–Њ–Љ–Љ—Г–љ–∞—А–Ї–∞¬ї –Ф–Ч–Ь¬ї; 108814, –†–Њ—Б—Б–Є—П, –≥. –Ь–Њ—Б–Ї–≤–∞, –њ–Њ—Б. –°–Њ—Б–µ–љ—Б–Ї–Њ–µ, –њ. –Ъ–Њ–Љ–Љ—Г–љ–∞—А–Ї–∞, —Г–ї. –°–Њ—Б–µ–љ—Б–Ї–Є–є —Б—В–∞–љ, –і. 8; ORCID iD 0000-0002-8594-6406.
–С–Њ—А–Њ–≤–Ї–Њ–≤–∞ –Х–Ї–∞—В–µ—А–Є–љ–∞ –Ш–≥–Њ—А–µ–≤–љ–∞ вАФ –і.–Љ.–љ., –і–Њ—Ж–µ–љ—В, –њ—А–Њ—Д–µ—Б—Б–Њ—А –Ї–∞—Д–µ–і—А—Л –∞–Ї—Г—И–µ—А—Б—В–≤–∞ –Є –≥–Є–љ–µ–Ї–Њ–ї–Њ–≥–Є–Є –†–Э–Ш–Ь–£ –Є–Љ. –Э.–Ш. –Я–Є—А–Њ–≥–Њ–≤–∞ –Ь–Є–љ–Ј–і—А–∞–≤–∞ –†–Њ—Б—Б–Є–Є; 117997, –†–Њ—Б—Б–Є—П, –≥. –Ь–Њ—Б–Ї–≤–∞, —Г–ї. –Ю—Б—В—А–Њ–≤–Є—В—П–љ–Њ–≤–∞, –і. 1; ORCID iD 0000-0001-7140-262X.
–Э–∞–≥–∞–є—Ж–µ–≤–∞ –Х–ї–µ–љ–∞ –Р–љ–∞—В–Њ–ї—М–µ–≤–љ–∞ вАФ –Ї.–Љ.–љ., –Ј–∞–≤–µ–і—Г—О—Й–∞—П –Њ—В–і–µ–ї–µ–љ–Є–µ–Љ —Г–ї—М—В—А–∞–Ј–≤—Г–Ї–Њ–≤–Њ–є –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–Є —А–Њ–і–Є–ї—М–љ–Њ–≥–Њ –і–Њ–Љ–∞ –У–С–£–Ч ¬Ђ–Ь–Ь–Ъ–¶ ¬Ђ–Ъ–Њ–Љ–Љ—Г–љ–∞—А–Ї–∞¬ї –Ф–Ч–Ь¬ї; 108814, –†–Њ—Б—Б–Є—П, –≥. –Ь–Њ—Б–Ї–≤–∞, –њ–Њ—Б. –°–Њ—Б–µ–љ—Б–Ї–Њ–µ, –њ. –Ъ–Њ–Љ–Љ—Г–љ–∞—А–Ї–∞, —Г–ї. –°–Њ—Б–µ–љ—Б–Ї–Є–є —Б—В–∞–љ, –і. 8.
–°–∞—А–∞—Е–Њ–≤–∞ –Ф–ґ–∞–Љ–Є–ї—П –•–∞–ґ–±–∞—А–Њ–≤–љ–∞ вАФ –Ї.–Љ.–љ., –Ј–∞–≤–µ–і—Г—О—Й–∞—П –Њ—В–і–µ–ї–µ–љ–Є–µ–Љ –њ–∞—В–Њ–ї–Њ–≥–Є–Є –±–µ—А–µ–Љ–µ–љ–љ—Л—Е —А–Њ–і–Є–ї—М–љ–Њ–≥–Њ –і–Њ–Љ–∞ –У–С–£–Ч ¬Ђ–Ь–Ь–Ъ–¶ ¬Ђ–Ъ–Њ–Љ–Љ—Г–љ–∞—А–Ї–∞¬ї –Ф–Ч–Ь¬ї; 108814, –†–Њ—Б—Б–Є—П, –≥. –Ь–Њ—Б–Ї–≤–∞, –њ–Њ—Б. –°–Њ—Б–µ–љ—Б–Ї–Њ–µ, –њ. –Ъ–Њ–Љ–Љ—Г–љ–∞—А–Ї–∞, —Г–ї. –°–Њ—Б–µ–љ—Б–Ї–Є–є —Б—В–∞–љ, –і. 8.
–С–Њ—А–Њ–≤–Ї–Њ–≤ –Ш–≤–∞–љ –Ь–∞–Ї—Б–Є–Љ–Њ–≤–Є—З вАФ –≤—А–∞—З-–Њ–љ–Ї–Њ–ї–Њ–≥, –∞—Б–њ–Є—А–∞–љ—В –Ї–∞—Д–µ–і—А—Л –њ–Њ—Б—В–і–Є–њ–ї–Њ–Љ–љ–Њ–≥–Њ –Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є—П –≤—А–∞—З–µ–є –§–У–С–£ ¬Ђ–Э–Ь–Ш–¶ –Њ–љ–Ї–Њ–ї–Њ–≥–Є–Є –Є–Љ. –Э.–Э. –С–ї–Њ—Е–Є–љ–∞¬ї –Ь–Є–љ–Ј–і—А–∞–≤–∞ –†–Њ—Б—Б–Є–Є; 115478, –†–Њ—Б—Б–Є—П, –≥. –Ь–Њ—Б–Ї–≤–∞, –Ъ–∞—И–Є—А—Б–Ї–Њ–µ —И., –і. 23; ORCID iD 0000-0002-2017-8047.
–У—Г—Б–µ–≤–∞ –Ь–∞—А–Є–љ–∞ –°–µ—А–≥–µ–µ–≤–љ–∞ вАФ –≤—А–∞—З –∞–Ї—Г—И–µ—А-–≥–Є–љ–µ–Ї–Њ–ї–Њ–≥ –У–С–£–Ч ¬Ђ–У–Ъ–С –Є–Љ. –Т.–Т. –Т–µ—А–µ—Б–∞–µ–≤–∞ –Ф–Ч–Ь¬ї; 127644, –†–Њ—Б—Б–Є—П, –≥. –Ь–Њ—Б–Ї–≤–∞, —Г–ї. –Ы–Њ–±–љ–µ–љ—Б–Ї–∞—П, –і. 10; ORCID iD 0000-0003-4653-2208.
–Ъ–Њ–љ—В–∞–Ї—В–љ–∞—П –Є–љ—Д–Њ—А–Љ–∞—Ж–Є—П: –С–Њ—А–Њ–≤–Ї–Њ–≤–∞ –Х–Ї–∞—В–µ—А–Є–љ–∞ –Ш–≥–Њ—А–µ–≤–љ–∞, e-mail: Katyanikitina@mail.ru.
–Я—А–Њ–Ј—А–∞—З–љ–Њ—Б—В—М —Д–Є–љ–∞–љ—Б–Њ–≤–Њ–є –і–µ—П—В–µ–ї—М–љ–Њ—Б—В–Є: –љ–Є–Ї—В–Њ –Є–Ј –∞–≤—В–Њ—А–Њ–≤ –љ–µ –Є–Љ–µ–µ—В —Д–Є–љ–∞–љ—Б–Њ–≤–Њ–є –Ј–∞–Є–љ—В–µ—А–µ—Б–Њ–≤–∞–љ–љ–Њ—Б—В–Є –≤ –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ–љ—Л—Е –Љ–∞—В–µ—А–Є–∞–ї–∞—Е –Є–ї–Є –Љ–µ—В–Њ–і–∞—Е.
–Ъ–Њ–љ—Д–ї–Є–Ї—В –Є–љ—В–µ—А–µ—Б–Њ–≤ –Њ—В—Б—Г—В—Б—В–≤—Г–µ—В.
–°—В–∞—В—М—П –њ–Њ—Б—В—Г–њ–Є–ї–∞ 15.09.2023.
–Я–Њ—Б—В—Г–њ–Є–ї–∞ –њ–Њ—Б–ї–µ —А–µ—Ж–µ–љ–Ј–Є—А–Њ–≤–∞–љ–Є—П 07.10.2023.
–Я—А–Є–љ—П—В–∞ –≤ –њ–µ—З–∞—В—М 28.10.2023.
About the authors:
Yulia E. Dobrokhotova вАФ Dr. Sc. (Med.), Professor, Head of the Department of Obstetrics and Gynecology, Pirogov Russian National Research Medical University; 1, Ostrovityanov str., Moscow, 117997, Russian Federation, ORCID iD 0000-0002-7830-2290.
Sonya Zh. Danelyan вАФ C. Sc. (Med.), Deputy Chief Medical Officer of Obstetrics and Gynecology, Moscow Multidisciplinary Clinical Center "Kommunarka"; 8, Sosneskii stan, Kommunarka settlement, Sosenskoe settlement, Moscow, 108814, Russian Federation; ORCID iD 0000-0002-8594-6406.
Ekaterina I. Borovkova вАФ Dr. Sc. (Med.), Associate Professor, Professor of the Department of Obstetrics and Gynecology, Pirogov Russian National Research Medical University; 1, Ostrovityanov str., Moscow, 117997, Russian Federation, ORCID iD 0000-0001-7140-262X.
Elena A. Nagaytseva вАФ C. Sc. (Med.), Head of the Department of Diagnostic Ultrasound of the Maternity Hospital, Moscow Multidisciplinary Clinical Center "Kommunarka"; 8, Sosneskii stan, Kommunarka settlement, Sosenskoe settlement, Moscow, 108814, Russian Federation.
Jamilya Kh. Sarakhova вАФ C. Sc. (Med.), Head of the Department of Pregnancy Pathology of the Maternity Hospital, Moscow Multidisciplinary Clinical Center "Kommunarka"; 8, Sosneskii stan, Kommunarka settlement, Sosenskoe settlement, Moscow, 108814, Russian Federation.
Ivan M. Borovkov вАФ oncologist, postgraduate student of the Department of Postgraduate Medical Education, N.N. Blokhin National Medical Research Center of Oncology; 23, Kashirskoye highway, Moscow, 115478, Russian Federation; ORCID iD 0000-0002-2017-8047.
Marina S. Guseva вАФ obstetrician-gynecologist, V.V. Veresaev City Clinical Hospital; 10, Lobnenskaya str., Moscow, 127644, Russian Federation; ORCID iD 0000-0003-4653-2208.
Contact information: Ekaterina I. Borovkova, e-mail: Katyanikitina@mail.ru.
Financial Disclosure: no authors have a financial or property interest in any material or method mentioned.
There is no conflict of interest.
Received 15.09.2023.
Revised 07.10.2023.
Accepted 28.10.2023.








.gif)




