–Т–≤–µ–і–µ–љ–Є–µ
–Я–∞–љ–і–µ–Љ–Є—П –Ї–Њ—А–Њ–љ–∞–≤–Є—А—Г—Б–љ–Њ–є –Є–љ—Д–µ–Ї—Ж–Є–Є (COVID-19), –љ–∞—З–∞–≤—И–∞—П—Б—П –≤ –і–µ–Ї–∞–±—А–µ 2019 –≥. –≤ –Ъ–Є—В–∞–µ, –њ—А–Є–≤–µ–ї–∞ —Г–ґ–µ –Ї –Љ–Є–ї–ї–Є–Њ–љ–∞–Љ —Б–ї—Г—З–∞–µ–≤ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є –Є —Б–Њ—В–љ—П–Љ —В—Л—Б—П—З –ї–µ—В–∞–ї—М–љ—Л—Е –Є—Б—Е–Њ–і–Њ–≤. –Ю–і–љ–Є–Љ –Є–Ј —В–Є–њ–Є—З–љ—Л—Е –њ—А–Њ—П–≤–ї–µ–љ–Є–є –±–Њ–ї–µ–Ј–љ–Є, –≤–Њ –Љ–љ–Њ–≥–Њ–Љ –Њ–њ—А–µ–і–µ–ї—П—О—Й–Є—Е –њ—А–Њ–≥–љ–Њ–Ј, —П–≤–ї—П–µ—В—Б—П –њ–љ–µ–≤–Љ–Њ–љ–Є—П, –Ї–Њ—В–Њ—А–∞—П —З–∞—Б—В–Њ –Њ—Б–ї–Њ–ґ–љ—П–µ—В—Б—П –Њ—Б—В—А–Њ–є –і—Л—Е–∞—В–µ–ї—М–љ–Њ–є –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ—Б—В—М—О, —А–µ—Б–њ–Є—А–∞—В–Њ—А–љ—Л–Љ –і–Є—Б—В—А–µ—Б—Б-—Б–Є–љ–і—А–Њ–Љ–Њ–Љ, —Б–µ–њ—Б–Є—Б–Њ–Љ, –Є–љ—Д–µ–Ї—Ж–Є–Њ–љ–љ–Њ-—В–Њ–Ї—Б–Є—З–µ—Б–Ї–Є–Љ —И–Њ–Ї–Њ–Љ [1].
¬Ђ–Я—А–Њ–Њ–±—А–∞–Ј–Њ–Љ¬ї –љ–∞—Б—В–Њ—П—Й–µ–є –њ–∞–љ–і–µ–Љ–Є–Є –±—Л–ї–Є –≤—Б–њ—Л—И–Ї–Є –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є, –≤—Л–Ј–≤–∞–љ–љ—Л—Е –і—А—Г–≥–Є–Љ–Є –Ї–Њ—А–Њ–љ–∞–≤–Є—А—Г—Б–∞–Љ–Є. –Т 2002вАУ2004 –≥–≥. –≤–Њ–Ј–±—Г–і–Є—В–µ–ї—М SARS-CoV –њ—А–Є–≤–µ–ї –Ї –Љ–љ–Њ–≥–Њ—З–Є—Б–ї–µ–љ–љ—Л–Љ —Б–ї—Г—З–∞—П–Љ –∞—В–Є–њ–Є—З–љ–Њ–є –њ–љ–µ–≤–Љ–Њ–љ–Є–Є, –њ—А–µ–Є–Љ—Г—Й–µ—Б—В–≤–µ–љ–љ–Њ –≤ –Ъ–Є—В–∞–µ, —Б —В—П–ґ–µ–ї—Л–Љ –Њ—Б—В—А—Л–Љ —А–µ—Б–њ–Є—А–∞—В–Њ—А–љ—Л–Љ —Б–Є–љ–і—А–Њ–Љ–Њ–Љ (Severe Acute Respiratory Syndrome, SARS). –° 2012 –≥. —Б–Њ–њ–Њ—Б—В–∞–≤–Є–Љ—Л–µ —Б–ї—Г—З–∞–Є, –≤–Є–љ–Њ–≤–љ–Є–Ї–Њ–Љ –Ї–Њ—В–Њ—А—Л—Е —Б—В–∞–ї MERS-CoV, —А–µ–≥–Є—Б—В—А–Є—А—Г—О—В—Б—П –љ–∞ –С–ї–Є–ґ–љ–µ–Љ –Т–Њ—Б—В–Њ–Ї–µ (Middle-East Respiratory Syndrome, MERS). –Ю—В–љ–Њ—Б–Є—В–µ–ї—М–љ—Л–є —Г—А–Њ–≤–µ–љ—М –ї–µ—В–∞–ї—М–љ–Њ—Б—В–Є –Њ—В –Є–љ—Д–µ–Ї—Ж–Є–є, –њ—А–Њ–≤–Њ—Ж–Є—А—Г–µ–Љ—Л—Е –≤–Є—А—Г—Б–∞–Љ–Є SARS-CoV –Є MERS-CoV, –Ј–∞–Љ–µ—В–љ–Њ –њ—А–µ–≤—Л—И–∞–µ—В –∞–љ–∞–ї–Њ–≥–Є—З–љ—Л–є –њ–Њ–Ї–∞–Ј–∞—В–µ–ї—М –і–ї—П COVID-19, –љ–Њ —З–Є—Б–ї–Њ –Ј–∞–±–Њ–ї–µ–≤—И–Є—Е –±—Л–ї–Њ –Ј–љ–∞—З–Є—В–µ–ї—М–љ–Њ –Љ–µ–љ—М—И–µ –Є –Њ–≥—А–∞–љ–Є—З–Є–≤–∞–ї–Њ—Б—М —В—Л—Б—П—З–∞–Љ–Є [2вАУ4].
–Э–µ—Б–Љ–Њ—В—А—П –љ–∞ —Б—Е–Њ–і—Б—В–≤–Њ —В—А–µ—Е –≤–Њ–Ј–±—Г–і–Є—В–µ–ї–µ–є, –∞ —В–∞–Ї–ґ–µ –≤—Л–Ј—Л–≤–∞–µ–Љ—Л—Е –Є–Љ–Є –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е –њ—А–Њ—П–≤–ї–µ–љ–Є–є, –≤ –∞—А—Б–µ–љ–∞–ї–µ –≤—А–∞—З–µ–є –і–Њ —Б–Є—Е –њ–Њ—А –љ–µ—В –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л—Е —Б—А–µ–і—Б—В–≤ —Б –њ–Њ–і—В–≤–µ—А–ґ–і–µ–љ–љ–Њ–є –≤ —А–∞–љ–і–Њ–Љ–Є–Ј–Є—А–Њ–≤–∞–љ–љ—Л—Е –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П—Е –њ—А–Њ—В–Є–≤–Њ–≤–Є—А—Г—Б–љ–Њ–є –∞–Ї—В–Є–≤–љ–Њ—Б—В—М—О. –Т–Љ–µ—Б—В–µ —Б —В–µ–Љ –Љ–љ–Њ–≥–Њ—З–Є—Б–ї–µ–љ–љ—Л–µ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є–µ —А–µ–Ї–Њ–Љ–µ–љ–і–∞—Ж–Є–Є, –≤–Ї–ї—О—З–∞—П —Д–µ–і–µ—А–∞–ї—М–љ—Л–µ, —Б–Њ–і–µ—А–ґ–∞—В —Г–Ї–∞–Ј–∞–љ–Є—П –љ–∞ —Ж–µ–ї–µ—Б–Њ–Њ–±—А–∞–Ј–љ–Њ—Б—В—М –њ—А–Є–Љ–µ–љ–µ–љ–Є—П —А—П–і–∞ –њ—А–µ–њ–∞—А–∞—В–Њ–≤ –і–ї—П —Н—В–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–≥–Њ –Є –њ–∞—В–Њ–≥–µ–љ–µ—В–Є—З–µ—Б–Ї–Њ–≥–Њ –ї–µ—З–µ–љ–Є—П COVID-19 [5].
–¶–µ–ї—М –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П вАФ –Њ—Ж–µ–љ–Є—В—М –Њ—Б–Њ–±–µ–љ–љ–Њ—Б—В–Є —В–µ—З–µ–љ–Є—П –њ–љ–µ–≤–Љ–Њ–љ–Є–Є –Є —А–µ–Ј—Г–ї—М—В–∞—В—Л –ї–µ—З–µ–љ–Є—П –≤ –Ј–∞–≤–Є—Б–Є–Љ–Њ—Б—В–Є –Њ—В –њ—А–Њ–≤–Њ–і–Є–≤—И–µ–є—Б—П —В–µ—А–∞–њ–Є–Є —Г –≥–Њ—Б–њ–Є—В–∞–ї–Є–Ј–Є—А–Њ–≤–∞–љ–љ—Л—Е –±–Њ–ї—М–љ—Л—Е COVID-19.
–Ь–∞—В–µ—А–Є–∞–ї –Є –Љ–µ—В–Њ–і—Л
–С—Л–ї–Є –њ—А–Њ–∞–љ–∞–ї–Є–Ј–Є—А–Њ–≤–∞–љ—Л –Љ–µ–і–Є—Ж–Є–љ—Б–Ї–Є–µ –Ї–∞—А—В—Л 229 –±–Њ–ї—М–љ—Л—Е –њ–љ–µ–≤–Љ–Њ–љ–Є—П–Љ–Є —Б —Г–Ї–∞–Ј–∞–љ–Є–µ–Љ –≤ –і–Є–∞–≥–љ–Њ–Ј–µ –љ–∞ –њ–Њ–і—В–≤–µ—А–ґ–і–µ–љ–љ—Г—О –Є–ї–Є –љ–µ–њ–Њ–і—В–≤–µ—А–ґ–і–µ–љ–љ—Г—О –Є–љ—Д–µ–Ї—Ж–Є—О COVID-19 (–Ї–Њ–і—Л U07.1 –Є–ї–Є U07.2 –њ–Њ –Ь–µ–ґ–і—Г–љ–∞—А–Њ–і–љ–Њ–є –Ї–ї–∞—Б—Б–Є—Д–Є–Ї–∞—Ж–Є–Є –±–Њ–ї–µ–Ј–љ–µ–є 10-–≥–Њ –њ–µ—А–µ—Б–Љ–Њ—В—А–∞). –Т—Б–µ –њ–∞—Ж–Є–µ–љ—В—Л –±—Л–ї–Є –≥–Њ—Б–њ–Є—В–∞–ї–Є–Ј–Є—А–Њ–≤–∞–љ—Л –≤ –∞–њ—А–µ–ї–µ вАФ –Є—О–љ–µ 2020 –≥. –≤ –°–Я–± –У–С–£–Ч ¬Ђ–У–Ь–Я–С вДЦ 2¬ї.
–Ь–µ–і–Є—Ж–Є–љ—Б–Ї–Є–µ –і–Њ–Ї—Г–Љ–µ–љ—В—Л –Њ—В–±–Є—А–∞–ї–Є—Б—М —В–∞–Ї–Є–Љ –Њ–±—А–∞–Ј–Њ–Љ, —З—В–Њ–±—Л —Б—Д–Њ—А–Љ–Є—А–Њ–≤–∞—В—М 3 –≥—А—Г–њ–њ—Л, –Њ—В–љ–Њ—Б–Є—В–µ–ї—М–љ–Њ —Б–Њ–њ–Њ—Б—В–∞–≤–Є–Љ—Л–µ –њ–Њ —З–Є—Б–ї–µ–љ–љ–Њ—Б—В–Є:
I вАФ –њ–∞—Ж–Є–µ–љ—В—Л, –Ї–Њ—В–Њ—А—Л–µ –±—Л–ї–Є –≤—Л–њ–Є—Б–∞–љ—Л —Б –Ї–ї–Є–љ–Є–Ї–Њ-–ї—Г—З–µ–≤—Л–Љ —Г–ї—Г—З—И–µ–љ–Є–µ–Љ, –і–ї—П –і–Њ—Б—В–Є–ґ–µ–љ–Є—П –Ї–Њ—В–Њ—А–Њ–≥–Њ –љ–µ –њ–Њ—В—А–µ–±–Њ–≤–∞–ї–Њ—Б—М –љ–∞–±–ї—О–і–µ–љ–Є—П –≤ –Њ—В–і–µ–ї–µ–љ–Є–Є —А–µ–∞–љ–Є–Љ–∞—Ж–Є–Є –Є –Є–љ—В–µ–љ—Б–Є–≤–љ–Њ–є —В–µ—А–∞–њ–Є–Є (–Ю–†–Ш–Ґ);
II вАФ –њ–∞—Ж–Є–µ–љ—В—Л, –Ї–Њ—В–Њ—А—Л–µ –±—Л–ї–Є –≤—Л–њ–Є—Б–∞–љ—Л —Б –Ї–ї–Є–љ–Є–Ї–Њ-–ї—Г—З–µ–≤—Л–Љ —Г–ї—Г—З—И–µ–љ–Є–µ–Љ, –љ–Њ –≤ —Е–Њ–і–µ –ї–µ—З–µ–љ–Є—П –Ї—Г—А–Є—А–Њ–≤–∞–ї–Є—Б—М –≤ –Ю–†–Ш–Ґ;
III вАФ —Б–ї—Г—З–∞–Є —Б –ї–µ—В–∞–ї—М–љ—Л–Љ –Є—Б—Е–Њ–і–Њ–Љ.
–Ю–і–љ–Њ–є –Є–Ј –Ј–∞–і–∞—З –љ–∞—И–µ–≥–Њ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П —П–≤–ї—П–ї–Њ—Б—М —Г—В–Њ—З–љ–µ–љ–Є–µ –і–µ–Љ–Њ–≥—А–∞—Д–Є—З–µ—Б–Ї–Є—Е —Е–∞—А–∞–Ї—В–µ—А–Є—Б—В–Є–Ї –њ–∞—Ж–Є–µ–љ—В–Њ–≤ –Ї–∞–Ї –≤–Њ –≤—Б–µ–є –≤—Л–±–Њ—А–Ї–µ, —В–∞–Ї –Є –≤ —Б—Д–Њ—А–Љ–Є—А–Њ–≤–∞–љ–љ—Л—Е –≥—А—Г–њ–њ–∞—Е.
–°—В–∞—В–Є—Б—В–Є—З–µ—Б–Ї—Г—О –Њ–±—А–∞–±–Њ—В–Ї—Г –њ–Њ–ї—Г—З–µ–љ–љ—Л—Е –і–∞–љ–љ—Л—Е –њ—А–Њ–≤–Њ–і–Є–ї–Є —Б –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є–µ–Љ –њ—А–Њ–≥—А–∞–Љ–Љ—Л Statistica 6.0 for Windows. –Я–Њ—Б–Ї–Њ–ї—М–Ї—Г –њ—А–µ–і–≤–∞—А–Є—В–µ–ї—М–љ–∞—П –њ—А–Њ–≤–µ—А–Ї–∞ —Б –њ–Њ–Љ–Њ—Й—М—О –Ї—А–Є—В–µ—А–Є—П –®–∞–њ–Є—А–Њ вАФ –£–Є–ї–Ї–∞ –љ–µ –њ–Њ–і—В–≤–µ—А–і–Є–ї–∞ –≤–Њ –≤—Б–µ—Е —Б–ї—Г—З–∞—П—Е –љ–Њ—А–Љ–∞–ї—М–љ–Њ—Б—В—М —А–∞—Б–њ—А–µ–і–µ–ї–µ–љ–Є—П, –Ї–Њ–ї–Є—З–µ—Б—В–≤–µ–љ–љ—Л–µ –њ–Њ–Ї–∞–Ј–∞—В–µ–ї–Є –±—Л–ї–Є –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ—Л –≤ –≤–Є–і–µ –Љ–µ–і–Є–∞–љ—Л –Ь–µ, 25-–≥–Њ –Є 75-–≥–Њ –њ–µ—А—Ж–µ–љ—В–Є–ї–µ–є (Q25; Q75). –Ф–∞–ї—М–љ–µ–є—И–Є–є –∞–љ–∞–ї–Є–Ј –≤—Л–њ–Њ–ї–љ—П–ї—Б—П —Б –њ–Њ–Љ–Њ—Й—М—О –Љ–µ—В–Њ–і–Њ–≤ –љ–µ–њ–∞—А–∞–Љ–µ—В—А–Є—З–µ—Б–Ї–Њ–є —Б—В–∞—В–Є—Б—В–Є–Ї–Є (–Ї—А–Є—В–µ—А–Є–Є –Ь–∞–љ–љ–∞ вАФ –£–Є—В–љ–Є, –Ъ—А–∞—Б–Ї–µ–ї–ї–∞ вАФ –£–Њ–ї–ї–Є—Б–∞, –Њ—Ж–µ–љ–Ї–∞ –Ї–Њ—А—А–µ–ї—П—Ж–Є–Є –њ–Њ –°–њ–Є—А–Љ–µ–љ—Г). –°—В–∞—В–Є—Б—В–Є—З–µ—Б–Ї–Є –Ј–љ–∞—З–Є–Љ—Л–Љ —Б—З–Є—В–∞–ї–Є —Г—А–Њ–≤–µ–љ—М —А<0,05.
–†–µ–Ј—Г–ї—М—В–∞—В—Л –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П
–°—А–µ–і–Є –њ–∞—Ж–Є–µ–љ—В–Њ–≤ –Њ–Ї–∞–Ј–∞–ї–Њ—Б—М 128 –Љ—Г–ґ—З–Є–љ (56%) –Є 101 –ґ–µ–љ—Й–Є–љ–∞ (44%), –Љ–µ–і–Є–∞–љ–∞ –Є—Е –≤–Њ–Ј—А–∞—Б—В–∞ —Б–Њ—Б—В–∞–≤–Є–ї–∞ 66 (57; 79) –ї–µ—В (—А–Є—Б. 1). –°–ї–µ–і—Г–µ—В –Ј–∞–Љ–µ—В–Є—В—М, —З—В–Њ –Љ—Г–ґ—З–Є–љ—Л –≤ –∞–љ–∞–ї–Є–Ј–Є—А—Г–µ–Љ–Њ–є –≤—Л–±–Њ—А–Ї–µ –Њ–Ї–∞–Ј–∞–ї–Є—Б—М –Ј–∞–Љ–µ—В–љ–Њ –Љ–ї–∞–і—И–µ –њ–Њ —Б—А–∞–≤–љ–µ–љ–Є—О —Б –ґ–µ–љ—Й–Є–љ–∞–Љ–Є (–Љ–µ–і–Є–∞–љ—Л –≤–Њ–Ј—А–∞—Б—В–∞ 63 (53; 71) –Є 71 (61; 82) —Б–Њ–Њ—В–≤–µ—В—Б—В–≤–µ–љ–љ–Њ, p<0,001).
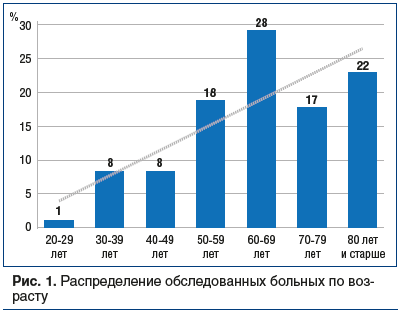
–Ф–Є–∞–≥–љ–Њ–Ј COVID-19 (–Ї–Њ–і U07.1) –±—Л–ї –њ–Њ–і—В–≤–µ—А–ґ–і–µ–љ –Я–¶–†-–Љ–µ—В–Њ–і–Њ–Љ –≤ 145 —Б–ї—Г—З–∞—П—Е (63%), –љ–µ –њ–Њ–і—В–≤–µ—А–ґ–і–µ–љ (–Ї–Њ–і U07.2) вАФ –≤ 84 —Б–ї—Г—З–∞—П—Е (37%).
–Ъ–Њ–і U07.2 –њ—А–µ–Є–Љ—Г—Й–µ—Б—В–≤–µ–љ–љ–Њ —Д–Є–≥—Г—А–Є—А–Њ–≤–∞–ї —Г —В–µ—Е –±–Њ–ї—М–љ—Л—Е, –Ї–Њ—В–Њ—А—Л–µ –≤—Л–њ–Є—Б—Л–≤–∞–ї–Є—Б—М –Є–Ј —Б—В–∞—Ж–Є–Њ–љ–∞—А–∞ —Б –Ї–ї–Є–љ–Є–Ї–Њ-—А–µ–љ—В–≥–µ–љ–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–Љ —Г–ї—Г—З—И–µ–љ–Є–µ–Љ, –љ–Њ –µ—Й–µ –і–Њ –њ–Њ–ї—Г—З–µ–љ–Є—П –≤—Б–µ—Е —А–µ–Ј—Г–ї—М—В–∞—В–Њ–≤ –њ—А–Њ–≤–Њ–і–Є–≤—И–µ–≥–Њ—Б—П –≤–Є—А—Г—Б–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–≥–Њ –Њ–±—Б–ї–µ–і–Њ–≤–∞–љ–Є—П, —Г—В–Њ—З–љ–Є—В—М –Є—В–Њ–≥–Є –Ї–Њ—В–Њ—А–Њ–≥–Њ –њ–Њ –і–Њ—Б—В—Г–њ–љ–Њ–є –Љ–µ–і–Є—Ж–Є–љ—Б–Ї–Њ–є –і–Њ–Ї—Г–Љ–µ–љ—В–∞—Ж–Є–Є –љ–µ –њ—А–µ–і—Б—В–∞–≤–ї—П–ї–Њ—Б—М –≤–Њ–Ј–Љ–Њ–ґ–љ—Л–Љ. –£ 13 –њ–∞—Ж–Є–µ–љ—В–Њ–≤, –≥–Њ—Б–њ–Є—В–∞–ї–Є–Ј–Є—А–Њ–≤–∞–љ–љ—Л—Е –≤ –њ–µ—А–≤—Л—Е —З–Є—Б–ї–∞—Е –∞–њ—А–µ–ї—П, SARS-CoV-2 –Я–¶–†-–Љ–µ—В–Њ–і–Њ–Љ –≤—Л—П–≤–ї–µ–љ –љ–µ –±—Л–ї, –љ–Њ —Б–ї–µ–і—Г–µ—В –Њ—В–Љ–µ—В–Є—В—М, —З—В–Њ –Љ–∞–Ј–Ї–Є —Г –љ–Є—Е –±—А–∞–ї–Є—Б—М –ї–Є—И—М –Њ–і–љ–Њ–Ї—А–∞—В–љ–Њ.
–Ф–ї–Є—В–µ–ї—М–љ–Њ—Б—В—М –≥–Њ—Б–њ–Є—В–∞–ї–Є–Ј–∞—Ж–Є–Є –і–ї—П –≤—Б–µ–є –≤—Л–±–Њ—А–Ї–Є —Б–Њ—Б—В–∞–≤–Є–ї–∞ 16 (11; 21) –Ї–Њ–є–Ї–Њ-–і–љ–µ–є.
–Ш–Ј —З–Є—Б–ї–∞ –њ—А–Њ–∞–љ–∞–ї–Є–Ј–Є—А–Њ–≤–∞–љ–љ—Л—Е —Б–ї—Г—З–∞–µ–≤ 88 (38%) –Ј–∞–Ї–Њ–љ—З–Є–ї–Є—Б—М –ї–µ—В–∞–ї—М–љ—Л–Љ –Є—Б—Е–Њ–і–Њ–Љ. –Ю–±—А–∞—Й–∞–µ—В –љ–∞ —Б–µ–±—П –≤–љ–Є–Љ–∞–љ–Є–µ, —З—В–Њ —Б—А–µ–і–Є –њ–Њ–≥–Є–±—И–Є—Е –±–Њ–ї—М–љ—Л—Е –і–Є–∞–≥–љ–Њ–Ј COVID-19 –±—Л–ї –њ–Њ–і—В–≤–µ—А–ґ–і–µ–љ, –≤ —В. —З. –њ—А–Є –њ–Њ—Б–Љ–µ—А—В–љ–Њ–є –ї–∞–±–Њ—А–∞—В–Њ—А–љ–Њ–є –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–µ, –≤ 97% —Б–ї—Г—З–∞–µ–≤.
–Т 114 —Б–ї—Г—З–∞—П—Е (50%) –±–Њ–ї—М–љ—Л–µ –≤ —Е–Њ–і–µ –≥–Њ—Б–њ–Є—В–∞–ї–Є–Ј–∞—Ж–Є–Є –љ–∞–њ—А–∞–≤–ї—П–ї–Є—Б—М –≤ –Ю–†–Ш–Ґ, –≥–і–µ 61 –њ–∞—Ж–Є–µ–љ—В—Г (27%) –њ–Њ—В—А–µ–±–Њ–≤–∞–ї–Њ—Б—М –љ–∞–Ј–љ–∞—З–µ–љ–Є–µ –Є—Б–Ї—Г—Б—Б—В–≤–µ–љ–љ–Њ–є –≤–µ–љ—В–Є–ї—П—Ж–Є–Є –ї–µ–≥–Ї–Є—Е (–Ш–Т–Ы). 59 —З–µ–ї–Њ–≤–µ–Ї –Є–Ј —З–Є—Б–ї–∞ —В–µ—Е, –Ї—В–Њ –љ–∞–њ—А–∞–≤–ї—П–ї—Б—П –≤ –Ю–†–Ш–Ґ, —Б–Ї–Њ–љ—З–∞–ї–Є—Б—М, –њ—А–Є—З–µ–Љ 47 –Є–Ј –љ–Є—Е —В—А–µ–±–Њ–≤–∞–ї–Њ—Б—М –њ—А–Њ–≤–µ–і–µ–љ–Є–µ –Ш–Т–Ы. –Ш–Ј 88 —Г–Љ–µ—А—И–Є—Е –±–Њ–ї—М–љ—Л—Е 29 —З–µ–ї–Њ–≤–µ–Ї –≤ –Ю–†–Ш–Ґ –љ–µ –љ–∞–±–ї—О–і–∞–ї–Є—Б—М, 41 вАФ –љ–µ –њ–Њ–ї—Г—З–∞–ї –Ш–Т–Ы.
–£ 8 –њ–∞—Ж–Є–µ–љ—В–Њ–≤ –≤ –њ–µ—А–Є–Њ–і –≥–Њ—Б–њ–Є—В–∞–ї–Є–Ј–∞—Ж–Є–Є —А–∞–Ј–≤–Є–ї—Б—П –Є–љ—Д–∞—А–Ї—В –Љ–Є–Њ–Ї–∞—А–і–∞, —Г 4 вАФ –Њ—Б—В—А—Л–є –Ї–Њ—А–Њ–љ–∞—А–љ—Л–є —Б–Є–љ–і—А–Њ–Љ (–Ю–Ъ–°), —Г 1 вАФ –Ї–∞—А–і–Є–Њ–Љ–Є–Њ–њ–∞—В–Є—П, —Г 4 вАФ –Њ—Б—В—А—Л–µ –љ–∞—А—Г—И–µ–љ–Є—П –Љ–Њ–Ј–≥–Њ–≤–Њ–≥–Њ –Ї—А–Њ–≤–Њ–Њ–±—А–∞—Й–µ–љ–Є—П (–Ю–Э–Ь–Ъ), —Г 14 вАФ —В—А–Њ–Љ–±–Њ—Н–Љ–±–Њ–ї–Є—П –ї–µ–≥–Њ—З–љ–Њ–є –∞—А—В–µ—А–Є–Є (–Ґ–≠–Ы–Р) –Є —Г 2 вАФ –њ–µ—А–Є—Д–µ—А–Є—З–µ—Б–Ї–Є—Е —Б–Њ—Б—Г–і–Њ–≤, —Г 1 вАФ –≥–µ–Љ–Њ—А—А–∞–≥–Є—З–µ—Б–Ї–Є–є –≤–∞—Б–Ї—Г–ї–Є—В, —Г 1 вАФ –Њ—Б—В—А—Л–є –њ–∞–љ–Ї—А–µ–∞—В–Є—В, —Г 1 вАФ —Н–њ–Є–Ј–Њ–і –і–µ–ї–Є—А–Є–Њ–Ј–љ–Њ–≥–Њ —Б–Њ—Б—В–Њ—П–љ–Є—П. –Ю—Б–ї–Њ–ґ–љ–µ–љ–Є—П –Є–Љ–µ–ї–Є –љ–µ–±–ї–∞–≥–Њ–њ—А–Є—П—В–љ–Њ–µ –њ—А–Њ–≥–љ–Њ—Б—В–Є—З–µ—Б–Ї–Њ–µ –Ј–љ–∞—З–µ–љ–Є–µ: –Є–Ј 36 –њ–µ—А–µ—З–Є—Б–ї–µ–љ–љ—Л—Е —Б–ї—Г—З–∞–µ–≤ –≤ 34 —Б–ї—Г—З–∞—П—Е –±–Њ–ї—М–љ—Л–µ –Ї—Г—А–Є—А–Њ–≤–∞–ї–Є—Б—М –≤ –Ю–†–Ш–Ґ, –∞ –≤ 20 вАФ —Б–Ї–Њ–љ—З–∞–ї–Є—Б—М.
–Ґ–∞–Ї–Є–Љ –Њ–±—А–∞–Ј–Њ–Љ, –≥—А—Г–њ–њ—Г I, –≥–і–µ —В–µ—З–µ–љ–Є–µ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П –Њ–Ї–∞–Ј–∞–ї–Њ—Б—М –љ–∞–Є–±–Њ–ї–µ–µ –±–ї–∞–≥–Њ–њ—А–Є—П—В–љ—Л–Љ, —Б–Њ—Б—В–∞–≤–Є–ї–Є 86 —З–µ–ї–Њ–≤–µ–Ї, –≤ —В. —З. 49 –Љ—Г–ґ—З–Є–љ (57%) –Є 37 –ґ–µ–љ—Й–Є–љ (43%), –Љ–µ–і–Є–∞–љ–∞ –Є—Е –≤–Њ–Ј—А–∞—Б—В–∞ —Б–Њ—Б—В–∞–≤–Є–ї–∞ 63 (55; 69) –≥–Њ–і–∞; –≥—А—Г–њ–њ–∞ II, –≥–і–µ –њ–∞—Ж–Є–µ–љ—В—Л –≤—Л–ґ–Є–ї–Є, –љ–Њ —В–µ—З–µ–љ–Є–µ –±–Њ–ї–µ–Ј–љ–Є –Њ–Ї–∞–Ј–∞–ї–Њ—Б—М –±–Њ–ї–µ–µ —В—П–ґ–µ–ї—Л–Љ, –љ–∞—Б—З–Є—В—Л–≤–∞–ї–∞ 55 —З–µ–ї–Њ–≤–µ–Ї, –≤ —В. —З. 35 –Љ—Г–ґ—З–Є–љ (64%) –Є 20 –ґ–µ–љ—Й–Є–љ (36%), –Љ–µ–і–Є–∞–љ–∞ –≤–Њ–Ј—А–∞—Б—В–∞ вАФ 63 (44; 69) –≥–Њ–і–∞. 14 –њ–∞—Ж–Є–µ–љ—В–Њ–≤ –Є–Ј –≥—А—Г–њ–њ—Л II –њ–Њ–ї—Г—З–∞–ї–Є –Ш–Т–Ы, –≤ –≥—А—Г–њ–њ–µ III —Б —Д–∞—В–∞–ї—М–љ—Л–Љ –Є—Б—Е–Њ–і–Њ–Љ –±—Л–ї–Њ 88 —З–µ–ї–Њ–≤–µ–Ї, –≤ —В. —З. 44 –Љ—Г–ґ—З–Є–љ—Л (50%) –Є 44 –ґ–µ–љ—Й–Є–љ—Л (50%), –Љ–µ–і–Є–∞–љ–∞ –≤–Њ–Ј—А–∞—Б—В–∞ вАФ 74 (65; 83) –≥–Њ–і–∞. 59 —Б–Ї–Њ–љ—З–∞–≤—И–Є—Е—Б—П –њ–∞—Ж–Є–µ–љ—В–Њ–≤ –љ–∞–±–ї—О–і–∞–ї–Є—Б—М –≤ –Ю–†–Ш–Ґ, 29 вАФ –љ–µ –љ–∞–±–ї—О–і–∞–ї–Є—Б—М, 47 вАФ –њ–Њ–ї—Г—З–∞–ї–Є –Ш–Т–Ы, 41 вАФ –љ–µ –њ–Њ–ї—Г—З–∞–ї.
–Я—А–Њ–і–Њ–ї–ґ–Є—В–µ–ї—М–љ–Њ—Б—В—М –љ–∞–±–ї—О–і–µ–љ–Є—П –≤ –Ю–†–Ш–Ґ –≤ —Б—А–µ–і–љ–µ–Љ —Б–Њ—Б—В–∞–≤–Є–ї–∞ 6 (2; 10) –Ї–Њ–є–Ї–Њ-–і–љ–µ–є, –≤ —В. —З. 7 (3; 13) –≤ –≥—А—Г–њ–њ–µ II
–Є 5 (1; 8) –≤ –≥—А—Г–њ–њ–µ III.
–Ъ–∞–Ї –њ–Њ–Ї–∞–Ј–∞–ї –њ—А–Њ–≤–µ–і–µ–љ–љ—Л–є –∞–љ–∞–ї–Є–Ј, –±–Њ–ї—М–љ—Л–µ –Є–Ј –≥—А—Г–њ–њ—Л III –±—Л–ї–Є —Б—Г—Й–µ—Б—В–≤–µ–љ–љ–Њ —Б—В–∞—А—И–µ –±–Њ–ї—М–љ—Л—Е –Є–Ј –≥—А—Г–њ–њ I –Є II (p<0,001 –≤ –Њ–±–Њ–Є—Е —Б–ї—Г—З–∞—П—Е). –Ю–і–љ–∞–Ї–Њ –≤–Њ–Ј—А–∞—Б—В –љ–µ –∞—Б—Б–Њ—Ж–Є–Є—А–Њ–≤–∞–ї—Б—П –і–Њ—Б—В–Њ–≤–µ—А–љ–Њ —Б –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ—Б—В—М—О –љ–∞–±–ї—О–і–µ–љ–Є—П –≤ –Ю–†–Ш–Ґ –Є –њ—А–Њ–≤–µ–і–µ–љ–Є–µ–Љ –Ш–Т–Ы. –Я–Њ –њ–Њ–ї—Г –≥—А—Г–њ–њ—Л —В–∞–Ї–ґ–µ –љ–µ –Њ—В–ї–Є—З–∞–ї–Є—Б—М.
–С–Њ–ї—М—И–Є–љ—Б—В–≤–Њ –њ–∞—Ж–Є–µ–љ—В–Њ–≤ –Є–Љ–µ–ї–Є —Д–Њ–љ–Њ–≤—Л–µ —Б–Њ—З–µ—В–∞–љ–љ—Л–µ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П. –Э–∞–Є–±–Њ–ї–µ–µ –њ–Њ–Ї–∞–Ј–∞—В–µ–ї—М–љ–∞ —Н—В–∞ —В–µ–љ–і–µ–љ—Ж–Є—П –±—Л–ї–∞ –≤ –≥—А—Г–њ–њ–µ III. –Т—Б–µ –±–Њ–ї—М–љ—Л–µ –≤ —Н—В–Њ–є –≥—А—Г–њ–њ–µ —Б—В—А–∞–і–∞–ї–Є —Е–Њ—В—П –±—Л –Њ–і–љ–Њ–є —Б–Њ–њ—Г—В—Б—В–≤—Г—О—Й–µ–є –њ–∞—В–Њ–ї–Њ–≥–Є–µ–є, —З–∞—Й–µ –≤—Б–µ–≥–Њ вАФ –Ї–∞—А–і–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–Љ–Є –Є –њ—Б–Є—Е–Њ–љ–µ–≤—А–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–Љ–Є (–њ—А–µ–Є–Љ—Г—Й–µ—Б—В–≤–µ–љ–љ–Њ вАФ —Ж–µ—А–µ–±—А–Њ–≤–∞—Б–Ї—Г–ї—П—А–љ—Л–Љ–Є) –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П–Љ–Є (—А–Є—Б. 2).
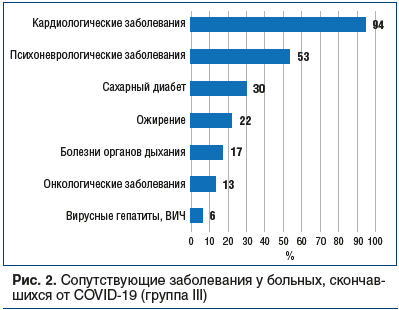
–У—А—Г–њ–њ—Л —А–∞–Ј–ї–Є—З–∞–ї–Є—Б—М –Љ–µ–ґ–і—Г —Б–Њ–±–Њ–є –≤ —З–∞—Б—В–Њ—В–∞—Е —Е—А–Њ–љ–Є—З–µ—Б–Ї–Њ–є –Ї–∞—А–і–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–є –Є –њ—Б–Є—Е–Њ–љ–µ–≤—А–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–є –њ–∞—В–Њ–ї–Њ–≥–Є–Є (—А<0,001). –Я—А–Є—Б—Г—В—Б—В–≤–Є–µ –Ї–∞—А–і–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є —Г–Љ–µ—А–µ–љ–љ–Њ –Ї–Њ—А—А–µ–ї–Є—А–Њ–≤–∞–ї–Њ —Б –ї–µ—В–∞–ї—М–љ—Л–Љ –Є—Б—Е–Њ–і–Њ–Љ, r=0,32 (0,38 –і–ї—П –±–Њ–ї—М–љ—Л—Е, –љ–∞–±–ї—О–і–∞–≤—И–Є—Е—Б—П –≤ –Ю–†–Ш–Ґ, –Є 0,61 –і–ї—П –±–Њ–ї—М–љ—Л—Е, –њ–Њ–ї—Г—З–∞–≤—И–Є—Е –Ш–Т–Ы). –Ъ–Њ—А—А–µ–ї—П—Ж–Є—П –Љ–µ–ґ–і—Г –љ–∞–ї–Є—З–Є–µ–Љ —Б–Њ–њ—Г—В—Б—В–≤—Г—О—Й–µ–є –њ—Б–Є—Е–Њ–љ–µ–≤—А–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–є –њ–∞—В–Њ–ї–Њ–≥–Є–Є –Є –ї–µ—В–∞–ї—М–љ—Л–Љ –Є—Б—Е–Њ–і–Њ–Љ –±—Л–ї–∞ —Б–ї–∞–±–Њ–є вАФ r=0,30 –і–ї—П –≤—Б–µ–є –≤—Л–±–Њ—А–Ї–Є –Є 0,24 –і–ї—П –±–Њ–ї—М–љ—Л—Е, –љ–∞–±–ї—О–і–∞–≤—И–Є—Е—Б—П –≤ –Ю–†–Ш–Ґ (–і–ї—П –±–Њ–ї—М–љ—Л—Е, –њ–Њ–ї—Г—З–∞–≤—И–Є—Е –Ш–Т–Ы, –і–Њ—Б—В–Њ–≤–µ—А–љ–Њ—Б—В—М —А–∞–Ј–ї–Є—З–Є–є –Њ—В—Б—Г—В—Б—В–≤–Њ–≤–∞–ї–∞). –Т –Њ—В–љ–Њ—И–µ–љ–Є–Є —Б–∞—Е–∞—А–љ–Њ–≥–Њ –і–Є–∞–±–µ—В–∞ (–°–Ф) –Є –Њ–ґ–Є—А–µ–љ–Є—П, —А–µ—Б–њ–Є—А–∞—В–Њ—А–љ—Л—Е –Є –Њ–љ–Ї–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є—Е –±–Њ–ї–µ–Ј–љ–µ–є, –≤–Є—А—Г—Б–љ–Њ–≥–Њ –≥–µ–њ–∞—В–Є—В–∞ –Є –Т–Ш–І-–Є–љ—Д–µ–Ї—Ж–Є–Є –≥—А—Г–њ–њ—Л –Њ–Ї–∞–Ј–∞–ї–Є—Б—М —Б–Њ–њ–Њ—Б—В–∞–≤–Є–Љ—Л–Љ–Є.
–≠–њ–Є–і–µ–Љ–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–є –∞–љ–∞–Љ–љ–µ–Ј –±—Л–ї –Њ—В—П–≥–Њ—Й–µ–љ —Г 89 –±–Њ–ї—М–љ—Л—Е, –љ–µ –Њ—В—П–≥–Њ—Й–µ–љ вАФ —Г 115 –±–Њ–ї—М–љ—Л—Е, –љ–µ —Г—В–Њ—З–љ–µ–љ вАФ –≤ 25 —Б–ї—Г—З–∞—П—Е.
–Т—А–µ–Љ—П –Њ—В –њ–Њ—П–≤–ї–µ–љ–Є—П –њ–µ—А–≤—Л—Е –ґ–∞–ї–Њ–± –і–Њ –≥–Њ—Б–њ–Є—В–∞–ї–Є–Ј–∞—Ж–Є–Є –±—Л–ї–Њ —Г—В–Њ—З–љ–µ–љ–Њ —Г 200 –±–Њ–ї—М–љ—Л—Е. –Т –љ–µ–Ї–Њ—В–Њ—А—Л—Е —Б–ї—Г—З–∞—П—Е –±—Л–ї–Њ —В—А—Г–і–љ–Њ —Б—Г–і–Є—В—М, —И–ї–∞ –ї–Є —А–µ—З—М –Њ —Б–Є–Љ–њ—В–Њ–Љ–∞—Е COVID-19 –Є–ї–Є –ґ–∞–ї–Њ–±—Л –Њ—В—А–∞–ґ–∞–ї–Є —Г—Е—Г–і—И–µ–љ–Є–µ —В–µ—З–µ–љ–Є—П —Д–Њ–љ–Њ–≤—Л—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є. –Ґ–µ–Љ –љ–µ –Љ–µ–љ–µ–µ, –µ—Б–ї–Є –Њ—Б–љ–Њ–≤—Л–≤–∞—В—М—Б—П –љ–∞ –Ј–∞–њ–Є—Б—П—Е –≤ –Љ–µ–і–Є—Ж–Є–љ—Б–Ї–Є—Е –Ї–∞—А—В–∞—Е, —Н—В–Њ—В –њ–Њ–Ї–∞–Ј–∞—В–µ–ї—М —Б–Њ—Б—В–∞–≤–Є–ї 6 (3; 8) –і–љ–µ–є –Є –≤ 3 –≥—А—Г–њ–њ–∞—Е –≤—Л–≥–ї—П–і–µ–ї —Б–Њ–њ–Њ—Б—В–∞–≤–Є–Љ—Л–Љ. –Ф–Њ—Б—В–Њ–≤–µ—А–љ–Њ—Б—В—М —А–∞–Ј–ї–Є—З–Є–є –њ–Њ—П–≤–ї—П–ї–∞—Б—М –ї–Є—И—М –њ—А–Є —Б—А–∞–≤–љ–µ–љ–Є–Є –Њ–±—К–µ–і–Є–љ–µ–љ–љ—Л—Е –≥—А—Г–њ–њ I –Є II —Б –≥—А—Г–њ–њ–Њ–є III, 6 (4; 8,5) –Є 5 (3; 7), p=0,04. –Т–µ—А–Њ—П—В–љ–Њ, –Љ–µ–љ—М—И–µ–µ –≤—А–µ–Љ—П –і–Њ –≥–Њ—Б–њ–Є—В–∞–ї–Є–Ј–∞—Ж–Є–Є –Њ–Ј–љ–∞—З–∞–ї–Њ –±–Њ–ї–µ–µ –∞–≥—А–µ—Б—Б–Є–≤–љ–Њ–µ —А–∞–Ј–≤–Є—В–Є–µ –Є–љ—Д–µ–Ї—Ж–Є–Є.
80 –њ–∞—Ж–Є–µ–љ—В–Њ–≤ –љ–∞ –і–Њ–≥–Њ—Б–њ–Є—В–∞–ї—М–љ–Њ–Љ —Н—В–∞–њ–µ –њ—А–Є–љ–Є–Љ–∞–ї–Є –∞–љ—В–Є–±–∞–Ї—В–µ—А–Є–∞–ї—М–љ—Л–µ –Є/–Є–ї–Є –њ—А–Њ—В–Є–≤–Њ–≤–Є—А—Г—Б–љ—Л–µ —Б—А–µ–і—Б—В–≤–∞, 87 вАФ –љ–µ –ї–µ—З–Є–ї–Є—Б—М; –∞–љ–∞–Љ–љ–µ—Б—В–Є—З–µ—Б–Ї–Є–µ —Б–≤–µ–і–µ–љ–Є—П –Њ –ї–µ—З–µ–љ–Є–Є 62 –±–Њ–ї—М–љ—Л—Е –≤ –Љ–µ–і–Є—Ж–Є–љ—Б–Ї–Є—Е –Ї–∞—А—В–∞—Е –Њ—В—Б—Г—В—Б—В–≤–Њ–≤–∞–ї–Є. –Т –Њ—В–љ–Њ—И–µ–љ–Є–Є –њ—А–µ–і—И–µ—Б—В–≤—Г—О—Й–µ–є —В–µ—А–∞–њ–Є–Є –≥—А—Г–њ–њ—Л –Љ–µ–ґ–і—Г —Б–Њ–±–Њ–є –љ–µ –Њ—В–ї–Є—З–∞–ї–Є—Б—М.
–Т 154 —Б–ї—Г—З–∞—П—Е (67%) –Њ–±—Й–µ–µ —Б–Њ—Б—В–Њ—П–љ–Є–µ –±–Њ–ї—М–љ—Л—Е –њ—А–Є –њ–Њ—Б—В—Г–њ–ї–µ–љ–Є–Є –≤ —Б—В–∞—Ж–Є–Њ–љ–∞—А —Е–∞—А–∞–Ї—В–µ—А–Є–Ј–Њ–≤–∞–ї–Њ—Б—М –Ї–∞–Ї —Б—А–µ–і–љ–µ–є —Б—В–µ–њ–µ–љ–Є —В—П–ґ–µ—Б—В–Є, –≤ 75 (33%) вАФ –Ї–∞–Ї —В—П–ґ–µ–ї–Њ–µ. –С–Њ–ї–µ–µ —В—П–ґ–µ–ї–Њ–µ —Б–Њ—Б—В–Њ—П–љ–Є–µ —Г–ґ–µ –њ—А–Є –≥–Њ—Б–њ–Є—В–∞–ї–Є–Ј–∞—Ж–Є–Є –њ–Њ–≤—Л—И–∞–ї–Њ –≤–µ—А–Њ—П—В–љ–Њ—Б—В—М –њ—А–µ–±—Л–≤–∞–љ–Є—П –≤ –Ю–†–Ш–Ґ (—А<0,001), –њ—А–Њ–≤–µ–і–µ–љ–Є—П –Ш–Т–Ы (—А=0,002) –Є –ї–µ—В–∞–ї—М–љ–Њ–≥–Њ –Є—Б—Е–Њ–і–∞ (—А<0,001).
–Я—А–µ–Є–Љ—Г—Й–µ—Б—В–≤–µ–љ–љ–Њ –і–Є–∞–≥–љ–Њ–Ј –њ–љ–µ–≤–Љ–Њ–љ–Є–Є –њ–Њ–і—В–≤–µ—А–ґ–і–∞–ї—Б—П —Г–ґ–µ –≤ –і–µ–љ—М –≥–Њ—Б–њ–Є—В–∞–ї–Є–Ј–∞—Ж–Є–Є, –ї–Є—И—М –≤ 5 —Б–ї—Г—З–∞—П—Е –њ–љ–µ–≤–Љ–Њ–љ–Є—П –±—Л–ї–∞ –і–Є–∞–≥–љ–Њ—Б—В–Є—А–Њ–≤–∞–љ–∞ –њ–Њ–Ј–і–љ–µ–µ вАФ —З–µ—А–µ–Ј 4вАУ14 –і–љ–µ–є. –°–ї–µ–і—Г–µ—В –Њ—В–Љ–µ—В–Є—В—М, —З—В–Њ —Б–Њ—Б—В–Њ—П–љ–Є–µ —Н—В–Є—Е 5 –±–Њ–ї—М–љ—Л—Е –њ—А–Є –њ–Њ—Б—В—Г–њ–ї–µ–љ–Є–Є –љ–µ –±—Л–ї–Њ —В—П–ґ–µ–ї—Л–Љ, –љ–Є–Ї—В–Њ –Є–Ј –љ–Є—Е –љ–µ –љ–∞–±–ї—О–і–∞–ї—Б—П –≤ –Ю–†–Ш–Ґ –Є –љ–µ –њ–Њ–ї—Г—З–∞–ї –Ш–Т–Ы, –Њ–і–љ–∞–Ї–Њ –Њ–і–Є–љ –Є–Ј –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б–Ї–Њ–љ—З–∞–ї—Б—П.
–Ъ–ї–Є–љ–Є–Ї–Њ-–ї–∞–±–Њ—А–∞—В–Њ—А–љ—Л–µ –њ–Њ–Ї–∞–Ј–∞—В–µ–ї–Є –±–Њ–ї—М–љ—Л—Е –њ—А–Є –њ–Њ—Б—В—Г–њ–ї–µ–љ–Є–Є –≤ —Б—В–∞—Ж–Є–Њ–љ–∞—А –њ—А–Є–≤–µ–і–µ–љ—Л –≤ —В–∞–±–ї–Є—Ж–µ 1. –У—А—Г–њ–њ—Л I, II –Є III —Б—Г—Й–µ—Б—В–≤–µ–љ–љ–Њ —А–∞–Ј–ї–Є—З–∞–ї–Є—Б—М –њ–Њ —Г—А–Њ–≤–љ—О —Б–∞—В—Г—А–∞—Ж–Є–Є –Ї—А–Њ–≤–Є –Ї–Є—Б–ї–Њ—А–Њ–і–Њ–Љ, –Ї–Њ–ї–Є—З–µ—Б—В–≤—Г –ї–µ–є–Ї–Њ—Ж–Є—В–Њ–≤ –≤ –њ–µ—А–Є—Д–µ—А–Є—З–µ—Б–Ї–Њ–є –Ї—А–Њ–≤–Є, —Б–Њ—Б—В–∞–≤—Г –ї–µ–є–Ї–Њ—Ж–Є—В–∞—А–љ–Њ–є —Д–Њ—А–Љ—Г–ї—Л, —Б–Ї–Њ—А–Њ—Б—В–Є –Њ—Б–µ–і–∞–љ–Є—П —Н—А–Є—В—А–Њ—Ж–Є—В–Њ–≤ (–°–Ю–≠) –Є –Ї–Њ–љ—Ж–µ–љ—В—А–∞—Ж–Є–Є –°-—А–µ–∞–Ї—В–Є–≤–љ–Њ–≥–Њ –±–µ–ї–Ї–∞.
–Ф–Њ–њ–Њ–ї–љ–Є—В–µ–ї—М–љ–Њ –±—Л–ї–Њ –Њ—Ж–µ–љ–µ–љ–Њ –Њ—В–љ–Њ—И–µ–љ–Є–µ –љ–µ–є—В—А–Њ—Д–Є–ї—Л/–ї–Є–Љ—Д–Њ—Ж–Є—В—Л –≤ –њ–µ—А–Є—Д–µ—А–Є—З–µ—Б–Ї–Њ–є –Ї—А–Њ–≤–Є, –≤—Л—Б–Њ–Ї–Њ–µ –Ј–љ–∞—З–µ–љ–Є–µ –Ї–Њ—В–Њ—А–Њ–≥–Њ —Б—З–Є—В–∞–µ—В—Б—П –љ–µ–±–ї–∞–≥–Њ–њ—А–Є—П—В–љ—Л–Љ –њ—А–Њ–≥–љ–Њ—Б—В–Є—З–µ—Б–Ї–Є–Љ –њ—А–Є–Ј–љ–∞–Ї–Њ–Љ. –Я–Њ –≤–µ–ї–Є—З–Є–љ–µ —Н—В–Њ–≥–Њ –њ–Њ–Ї–∞–Ј–∞—В–µ–ї—П –≥—А—Г–њ–њ—Л –≤–љ–Њ–≤—М –Ј–∞–Љ–µ—В–љ–Њ –Њ—В–ї–Є—З–∞–ї–Є—Б—М –і—А—Г–≥ –Њ—В –і—А—Г–≥–∞. –Я—А–Њ—Б–ї–µ–ґ–Є–≤–∞–ї–∞—Б—М –Ј–∞–≤–Є—Б–Є–Љ–Њ—Б—В—М –Њ—В–љ–Њ—И–µ–љ–Є—П –љ–µ–є—В—А–Њ—Д–Є–ї—Л/–ї–Є–Љ—Д–Њ—Ж–Є—В—Л –Є –≤–µ—А–Њ—П—В–љ–Њ—Б—В–Є –њ—А–µ–±—Л–≤–∞–љ–Є—П –≤ –Ю–†–Ш–Ґ (—А<0,001), –њ—А–Њ–≤–µ–і–µ–љ–Є—П –Ш–Т–Ы (—А<0,001) –Є –ї–µ—В–∞–ї—М–љ–Њ–≥–Њ –Є—Б—Е–Њ–і–∞ (—А<0,001).
–Ы—Г—З–µ–≤–Њ–µ –Њ–±—Б–ї–µ–і–Њ–≤–∞–љ–Є–µ –≤ –±–Њ–ї—М—И–Є–љ—Б—В–≤–µ —Б–ї—Г—З–∞–µ–≤ –≤–Ї–ї—О—З–∞–ї–Њ –≤ —Б–µ–±—П –Ї–Њ–Љ–њ—М—О—В–µ—А–љ—Г—О —В–Њ–Љ–Њ–≥—А–∞—Д–Є—О –ї–µ–≥–Ї–Є—Е (209 –њ–∞—Ж–Є–µ–љ—В–Њ–≤), –Ї–Њ—В–Њ—А–∞—П —Г–ґ–µ –љ–∞ –љ–∞—З–∞–ї—М–љ–Њ–Љ —Н—В–∞–њ–µ –≥–Њ—Б–њ–Є—В–∞–ї–Є–Ј–∞—Ж–Є–Є –≤—Л—П–≤–ї—П–ї–∞ –≤ –ї–µ–≥–Њ—З–љ–Њ–є —В–Ї–∞–љ–Є –Ј–Њ–љ—Л ¬Ђ–Љ–∞—В–Њ–≤–Њ–≥–Њ —Б—В–µ–Ї–ї–∞¬ї –Є –Ї–Њ–љ—Б–Њ–ї–Є–і–∞—Ж–Є–Є. –†–∞—Б–њ—А–Њ—Б—В—А–∞–љ–µ–љ–љ–Њ—Б—В—М –њ–Њ—А–∞–ґ–µ–љ–Є—П –≤ 182 —Б–ї—Г—З–∞—П—Е –±—Л–ї–∞ –і–≤—Г—Б—В–Њ—А–Њ–љ–љ–µ–є, –≤ 27 вАФ –Њ–і–љ–Њ—Б—В–Њ—А–Њ–љ–љ–µ–є, —З—В–Њ —В–µ–Љ –љ–µ –Љ–µ–љ–µ–µ –љ–µ –Њ–Ї–∞–Ј—Л–≤–∞–ї–Њ —Б—Г—Й–µ—Б—В–≤–µ–љ–љ–Њ–≥–Њ –≤–ї–Є—П–љ–Є—П –љ–∞ —В—П–ґ–µ—Б—В—М —В–µ—З–µ–љ–Є—П –Є –Є—Б—Е–Њ–і –±–Њ–ї–µ–Ј–љ–Є.
–Т—Б–µ –њ–∞—Ж–Є–µ–љ—В—Л —Б 1-–≥–Њ –і–љ—П –≥–Њ—Б–њ–Є—В–∞–ї–Є–Ј–∞—Ж–Є–Є –њ–Њ–ї—Г—З–∞–ї–Є —В–µ—А–∞–њ–Є—О –∞–љ—В–Є–±–Є–Њ—В–Є–Ї–∞–Љ–Є —И–Є—А–Њ–Ї–Њ–≥–Њ –њ—А–Њ—Д–Є–ї—П. –Я–µ—А–≤–Є—З–љ–Њ–µ –љ–∞–Ј–љ–∞—З–µ–љ–Є–µ —В–∞–Ї–Є—Е –њ—А–µ–њ–∞—А–∞—В–Њ–≤, —Б—Г–і—П –њ–Њ —Б–≤–µ–і–µ–љ–Є—П–Љ –Є–Ј –Љ–µ–і–Є—Ж–Є–љ—Б–Ї–Є—Е –Ї–∞—А—В, –љ–µ –Ј–∞–≤–Є—Б–µ–ї–Њ –Њ—В –љ–∞–ї–Є—З–Є—П –Њ—З–µ–≤–Є–і–љ—Л—Е —Г–Ї–∞–Ј–∞–љ–Є–є –љ–∞ –±–∞–Ї—В–µ—А–Є–∞–ї—М–љ—Г—О –Є–љ—Д–µ–Ї—Ж–Є—О.
111 –±–Њ–ї—М–љ—Л–Љ (48%) –љ–∞–Ј–љ–∞—З–∞–ї–Є—Б—М, –≤ —В. —З. –≤ –Ї–Њ–Љ–±–Є–љ–∞—Ж–Є—П—Е, —В–∞–Ї–Є–µ —Б—А–µ–і—Б—В–≤–∞ —Н—В–Є–Њ–њ–∞—В–Њ–≥–µ–љ–µ—В–Є—З–µ—Б–Ї–Њ–є —В–µ—А–∞–њ–Є–Є COVID-19, –Ї–∞–Ї –ї–Њ–њ–Є–љ–∞–≤–Є—А/—А–Є—В–Њ–љ–∞–≤–Є—А вАФ –≤ 37 —Б–ї—Г—З–∞—П—Е (33 –Є–Ј –Ї–Њ—В–Њ—А—Л—Е –Њ—В–љ–Њ—Б–Є–ї–Є—Б—М –Ї –≥—А—Г–њ–њ–∞–Љ II –Є III), –≥–Є–і—А–Њ–Ї—Б–Є—Е–ї–Њ—А–Њ—Е–Є–љ вАФ –≤ 2 —Б–ї—Г—З–∞—П—Е, —В–Њ—Ж–Є–ї–Є–Ј—Г–Љ–∞–± вАФ –≤ 1 —Б–ї—Г—З–∞–µ, –Њ—Б–µ–ї—М—В–∞–Љ–Є–≤–Є—А вАФ –≤ 22 —Б–ї—Г—З–∞—П—Е, —Г–Љ–Є—Д–µ–љ–Њ–≤–Є—А вАФ –≤ 43 —Б–ї—Г—З–∞—П—Е, —З–µ–ї–Њ–≤–µ—З–µ—Б–Ї–Є–є —А–µ–Ї–Њ–Љ–±–Є–љ–∞–љ—В–љ—Л–є –Є–љ—В–µ—А—Д–µ—А–Њ–љ –∞–ї—М—Д–∞-2b вАФ –≤ 17 —Б–ї—Г—З–∞—П—Е, –Є–љ–і—Г–Ї—В–Њ—А—Л –Є–љ—В–µ—А—Д–µ—А–Њ–љ–∞ вАФ –≤ 7 —Б–ї—Г—З–∞—П—Е. –І–∞—Й–µ –њ—А–Є–Љ–µ–љ–µ–љ–Є–µ –њ–µ—А–µ—З–Є—Б–ї–µ–љ–љ—Л—Е –њ—А–µ–њ–∞—А–∞—В–Њ–≤ –љ–∞–±–ї—О–і–∞–ї–Њ—Б—М –≤ –≥—А—Г–њ–њ–µ II (67%), —А–µ–ґ–µ вАФ –≤ –≥—А—Г–њ–њ–µ I (52%) –Є, –≤ –Њ—Б–Њ–±–µ–љ–љ–Њ—Б—В–Є, –≤ –≥—А—Г–њ–њ–µ III (33%). –Т –±–Њ–ї—М—И–Є–љ—Б—В–≤–µ —Б–ї—Г—З–∞–µ–≤, –Њ–і–љ–∞–Ї–Њ, —Н—В–Њ –љ–µ –∞—Б—Б–Њ—Ж–Є–Є—А–Њ–≤–∞–ї–Њ—Б—М —Б–Њ —Б–љ–Є–ґ–µ–љ–Є–µ–Љ –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ—Б—В–Є –љ–∞–±–ї—О–і–µ–љ–Є—П –≤ –Ю–†–Ш–Ґ, –њ—А–Є–Љ–µ–љ–µ–љ–Є—П –Ш–Т–Ы –Є —З–∞—Б—В–Њ—В—Л –ї–µ—В–∞–ї—М–љ–Њ–≥–Њ –Є—Б—Е–Њ–і–∞. –Т–Љ–µ—Б—В–µ —Б —В–µ–Љ –њ–Њ–і–≥—А—Г–њ–њ—Л, –њ–Њ–ї—Г—З–∞–≤—И–Є–µ –Є–ї–Є –љ–µ –њ–Њ–ї—Г—З–∞–≤—И–Є–µ —Г–Љ–Є–љ–Њ—Д–µ–љ–Њ–≤–Є—А, –Њ—В–ї–Є—З–∞–ї–Є—Б—М –≤ –Њ—В–љ–Њ—И–µ–љ–Є–Є –њ–Њ—В—А–µ–±–љ–Њ—Б—В–Є –≤ –Ш–Т–Ы (—А=0,013) –Є –љ–∞—Б—В—Г–њ–ї–µ–љ–Є—П –ї–µ—В–∞–ї—М–љ–Њ–≥–Њ –Є—Б—Е–Њ–і–∞ (—А=0,002). –Я—А–Є —Н—В–Њ–Љ –њ–Њ–і–≥—А—Г–њ–њ—Л –±—Л–ї–Є —Б–Њ–њ–Њ—Б—В–∞–≤–Є–Љ—Л–Љ–Є –њ–Њ –≤–Њ–Ј—А–∞—Б—В—Г –Є —З–∞—Б—В–Њ—В–µ —Б–Њ–њ—Г—В—Б—В–≤—Г—О—Й–µ–є –њ–∞—В–Њ–ї–Њ–≥–Є–Є.
–Т–Њ–Ј–Љ–Њ–ґ–љ–Њ, –≤—Л—П–≤–ї–µ–љ–љ–∞—П —В–µ–љ–і–µ–љ—Ж–Є—П –Њ–±—К—П—Б–љ—П–ї–∞—Б—М —В–µ–Љ, —З—В–Њ —Г–Љ–Є–љ–Њ—Д–µ–љ–Њ–≤–Є—А –љ–∞–Ј–љ–∞—З–∞–ї—Б—П –њ–∞—Ж–Є–µ–љ—В–∞–Љ —Б –Є—Б—Е–Њ–і–љ–Њ –±–Њ–ї–µ–µ –±–ї–∞–≥–Њ–њ—А–Є—П—В–љ—Л–Љ –њ—А–Њ–≥–љ–Њ–Ј–Њ–Љ COVID-19. –С–Њ–ї—М–љ—Л–µ, –њ–Њ–ї—Г—З–∞–≤—И–Є–µ —Г–Љ–Є–љ–Њ—Д–µ–љ–Њ–≤–Є—А, –≤ 77% —Б–ї—Г—З–∞–µ–≤ –њ–Њ—Б—В—Г–њ–∞–ї–Є –≤ —Б—В–∞—Ж–Є–Њ–љ–∞—А –≤ —Б–Њ—Б—В–Њ—П–љ–Є–Є —Б—А–µ–і–љ–µ–є —Б—В–µ–њ–µ–љ–Є —В—П–ґ–µ—Б—В–Є –Є –Ї—Г—А–Є—А–Њ–≤–∞–ї–Є—Б—М –≤ –њ–µ—А–Є–Њ–і –≥–Њ—Б–њ–Є—В–∞–ї–Є–Ј–∞—Ж–Є–Є –≤ –Ю–†–Ш–Ґ –≤ 54% —Б–ї—Г—З–∞–µ–≤, –≤ —В–Њ –≤—А–µ–Љ—П –Ї–∞–Ї –і–ї—П –ї–Њ–њ–Є–љ–∞–≤–Є—А–∞/—А–Є—В–Њ–љ–∞–≤–Є—А–∞ —Н—В–Є –≤–µ–ї–Є—З–Є–љ—Л —Б–Њ—Б—В–∞–≤–ї—П–ї–Є 49% –Є 84% —Б–Њ–Њ—В–≤–µ—В—Б—В–≤–µ–љ–љ–Њ. –Ю—Ж–µ–љ–Ї–∞ –њ–Њ –°–њ–Є—А–Љ–µ–љ—Г –≤—Л—П–≤–ї—П–ї–∞ –ї–Є—И—М –Љ–Є–љ–Є–Љ–∞–ї—М–љ—Г—О –Ї–Њ—А—А–µ–ї—П—Ж–Є–Њ–љ–љ—Г—О —Б–≤—П–Ј—М –Љ–µ–ґ–і—Г –њ—А–Є–µ–Љ–Њ–Љ —Г–Љ–Є–љ–Њ—Д–µ–љ–Њ–≤–Є—А–∞, —Б –Њ–і–љ–Њ–є —Б—В–Њ—А–Њ–љ—Л, –Є –њ–Њ—В—А–µ–±–љ–Њ—Б—В—М—О –≤ –Ш–Т–Ы, –∞ —В–∞–Ї–ґ–µ –љ–∞—Б—В—Г–њ–ї–µ–љ–Є–µ–Љ –ї–µ—В–∞–ї—М–љ–Њ–≥–Њ –Є—Б—Е–Њ–і–∞, —Б –і—А—Г–≥–Њ–є —Б—В–Њ—А–Њ–љ—Л, –Ї–Њ—Н—Д—Д–Є—Ж–Є–µ–љ—В—Л -0,21, -0,19 —Б–Њ–Њ—В–≤–µ—В—Б—В–≤–µ–љ–љ–Њ. –Ґ–µ–Љ –љ–µ –Љ–µ–љ–µ–µ –і–Њ—Б—В–Њ–≤–µ—А–љ–Њ—Б—В—М —А–∞–Ј–ї–Є—З–Є–є –Љ–µ–ґ–і—Г –њ–Њ–і–≥—А—Г–њ–њ–∞–Љ–Є –≤ –Ј–∞–≤–Є—Б–Є–Љ–Њ—Б—В–Є –Њ—В –њ—А–Є–µ–Љ–∞ —Г–Љ–Є–љ–Њ—Д–µ–љ–Њ–≤–Є—А–∞ —Б–Њ—Е—А–∞–љ—П–ї–∞—Б—М –Є –њ—А–Є –∞–љ–∞–ї–Є–Ј–µ –і–∞–љ–љ—Л—Е —В–Њ–ї—М–Ї–Њ —В–µ—Е –њ–∞—Ж–Є–µ–љ—В–Њ–≤, –Ї–Њ—В–Њ—А—Л–µ –љ–∞–±–ї—О–і–∞–ї–Є—Б—М –≤ –Ю–†–Ш–Ґ (—В. –µ. —З–∞—Б—В–Є –≤—Л–±–Њ—А–Ї–Є, —Б—А–∞–≤–љ–Є—В–µ–ї—М–љ–Њ –Њ–і–љ–Њ—А–Њ–і–љ–Њ–є –њ–Њ —В—П–ґ–µ—Б—В–Є —В–µ—З–µ–љ–Є—П –±–Њ–ї–µ–Ј–љ–Є –Є —Б –±–Њ–ї–µ–µ —Б–µ—А—М–µ–Ј–љ—Л–Љ –њ—А–Њ–≥–љ–Њ–Ј–Њ–Љ): —А=0,001 –≤ –Њ—В–љ–Њ—И–µ–љ–Є–Є –њ—А–Њ–≤–µ–і–µ–љ–Є—П –Ш–Т–Ы –Є —А=0,009 –≤ –Њ—В–љ–Њ—И–µ–љ–Є–Є –≤–µ—А–Њ—П—В–љ–Њ—Б—В–Є –ї–µ—В–∞–ї—М–љ–Њ–≥–Њ –Є—Б—Е–Њ–і–∞, –∞ –Ї–Њ—Н—Д—Д–Є—Ж–Є–µ–љ—В—Л –Ї–Њ—А—А–µ–ї—П—Ж–Є–Є –љ–µ—Б–Ї–Њ–ї—М–Ї–Њ —Г–≤–µ–ї–Є—З–Є–≤–∞–ї–Є—Б—М: -0,36 –Є -0,25 —Б–Њ–Њ—В–≤–µ—В—Б—В–≤–µ–љ–љ–Њ.
–≠—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В—М —Г–Љ–Є–љ–Њ—Д–µ–љ–Њ–≤–Є—А–∞ –≤ –Њ—В–љ–Њ—И–µ–љ–Є–Є –≤–µ—А–Њ—П—В–љ–Њ—Б—В–Є –ї–µ—В–∞–ї—М–љ–Њ–≥–Њ –Є—Б—Е–Њ–і–∞ —Г –њ–∞—Ж–Є–µ–љ—В–Њ–≤, –њ–Њ–ї—Г—З–∞–≤—И–Є—Е –Ш–Т–Ы, —В. –µ. —Г –±–Њ–ї—М–љ—Л—Е —Б –Ї—А–∞–є–љ–µ —В—П–ґ–µ–ї—Л–Љ —В–µ—З–µ–љ–Є–µ–Љ COVID-19, –њ—А–Њ–∞–љ–∞–ї–Є–Ј–Є—А–Њ–≤–∞—В—М –љ–µ —Г–і–∞–ї–Њ—Б—М –Є–Ј-–Ј–∞ –Љ–∞–ї–Њ–≥–Њ –Ї–Њ–ї–Є—З–µ—Б—В–≤–∞ –љ–∞–Ј–љ–∞—З–µ–љ–Є–є –њ—А–µ–њ–∞—А–∞—В–∞ —В–∞–Ї–Є–Љ –ї–Є—Ж–∞–Љ (3 —Б–ї—Г—З–∞—П). –Ю–і–љ–∞–Ї–Њ –њ—А–Є–Љ–µ–љ–µ–љ–Є–µ –ї–Њ–њ–Є–љ–∞–≤–Є—А–∞/—А–Є—В–Њ–љ–∞–≤–Є—А–∞ –≤ —Н—В–Њ–є –њ–Њ–і–≥—А—Г–њ–њ–µ –∞—Б—Б–Њ—Ж–Є–Є—А–Њ–≤–∞–ї–Њ—Б—М —Б–Њ —Б–љ–Є–ґ–µ–љ–Є–µ–Љ —Б–ї—Г—З–∞–µ–≤ —Б–Љ–µ—А—В–Є, —А=0,044 (–Ї–Њ—Н—Д—Д–Є—Ж–Є–µ–љ—В –Ї–Њ—А—А–µ–ї—П—Ж–Є–Є -0,36).
–Ю–±—Б—Г–ґ–і–µ–љ–Є–µ —А–µ–Ј—Г–ї—М—В–∞—В–Њ–≤
–Т –њ—А–Њ–≤–µ–і–µ–љ–љ–Њ–Љ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–Є –±—Л–ї–Њ –Њ—В–Љ–µ—З–µ–љ–Њ, —З—В–Њ –±–Њ–ї—М–љ—Л–µ —Б –±–Њ–ї–µ–µ —В—П–ґ–µ–ї—Л–Љ —В–µ—З–µ–љ–Є–µ–Љ COVID-19 –±—Л–ї–Є —Б—В–∞—А—И–µ –Є —З–∞—Й–µ –Є–Љ–µ–ї–Є —Б–Њ–њ—Г—В—Б—В–≤—Г—О—Й—Г—О –Ї–∞—А–і–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї—Г—О –Є –њ—Б–Є—Е–Њ–љ–µ–≤—А–Њ–ї–Њ–≥–Є—З–µ—Б–Ї—Г—О –њ–∞—В–Њ–ї–Њ–≥–Є—О –њ–Њ —Б—А–∞–≤–љ–µ–љ–Є—О —Б –і—А—Г–≥–Є–Љ–Є –≥—А—Г–њ–њ–∞–Љ–Є –њ–∞—Ж–Є–µ–љ—В–Њ–≤.
–Ю–± —Г–≤–µ–ї–Є—З–µ–љ–Є–Є –ї–µ—В–∞–ї—М–љ–Њ—Б—В–Є, –Њ–±—Г—Б–ї–Њ–≤–ї–µ–љ–љ–Њ–є COVID-19, –≤ —Б—В–∞—А—И–Є—Е –≤–Њ–Ј—А–∞—Б—В–љ—Л—Е –≥—А—Г–њ–њ–∞—Е —Б–Њ–Њ–±—Й–∞–ї–Њ—Б—М –≤ —Ж–µ–ї–Њ–Љ —А—П–і–µ –љ–∞–±–ї—О–і–µ–љ–Є–є [6, 7]. –Т–µ–ї–Є—З–Є–љ–∞ –Њ—В–љ–Њ—И–µ–љ–Є—П —И–∞–љ—Б–Њ–≤ (–Ю–®) –і–ї—П –њ–Њ–ґ–Є–ї–Њ–≥–Њ –≤–Њ–Ј—А–∞—Б—В–∞ –≤–∞—А—М–Є—А–Њ–≤–∞–ї–∞ –њ—А–Є —Н—В–Њ–Љ –≤ —И–Є—А–Њ–Ї–Њ–Љ –і–Є–∞–њ–∞–Ј–Њ–љ–µ. –Т —З–∞—Б—В–љ–Њ—Б—В–Є, F. Zhou et al. [8] –њ—А–Є–≤–Њ–і–Є–ї–Є –і–∞–љ–љ—Л–µ –Њ 1,10 (95% –і–Њ–≤–µ—А–Є—В–µ–ї—М–љ—Л–є –Є–љ—В–µ—А–≤–∞–ї (–Ф–Ш) 1,03вАУ1,17), R.H. Du et al. [9] вАФ –Њ 3,765 (95% –Ф–Ш 1,146вАУ17,394). –£—Е—Г–і—И–µ–љ–Є–µ –њ—А–Њ–≥–љ–Њ–Ј–∞ COVID-19 –≤ –њ–Њ–ґ–Є–ї–Њ–Љ –Є —Б—В–∞—А—З–µ—Б–Ї–Њ–Љ –≤–Њ–Ј—А–∞—Б—В–µ –Љ–Њ–ґ–љ–Њ —Б–≤—П–Ј—Л–≤–∞—В—М —Б –љ–∞—А–∞—Б—В–∞–љ–Є–µ–Љ –і–Є—Б—Д—Г–љ–Ї—Ж–Є–Є –Є–Љ–Љ—Г–љ–љ–Њ–є —Б–Є—Б—В–µ–Љ—Л [10] –Є —Б–Є—Б—В–µ–Љ–љ–Њ–≥–Њ –≤–Њ—Б–њ–∞–ї–µ–љ–Є—П, –≤ —В. —З. —Б—Г–±–Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–≥–Њ [11]. –Э–∞–Ї–Њ–љ–µ—Ж, —Б –≤–Њ–Ј—А–∞—Б—В–Њ–Љ —Г–≤–µ–ї–Є—З–Є–≤–∞–µ—В—Б—П —З–Є—Б–ї–Њ —Д–Њ–љ–Њ–≤—Л—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є, –≤–Ї–ї—О—З–∞—П –Ї–∞—А–і–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–µ –Є —Ж–µ—А–µ–±—А–Њ–≤–∞—Б–Ї—Г–ї—П—А–љ—Л–µ.
–Я–µ—А–≤—Л–µ –ґ–µ –њ–Њ–њ—Л—В–Ї–Є –∞–љ–∞–ї–Є–Ј–∞ —Б–ї—Г—З–∞–µ–≤ COVID-19 —Г–Ї–∞–Ј–∞–ї–Є –љ–∞ –≤—Л—Б–Њ–Ї—Г—О —З–∞—Б—В–Њ—В—Г –Є–љ—Д–µ–Ї—Ж–Є–Є –њ—А–Є –љ–∞–ї–Є—З–Є–Є —Д–Њ–љ–Њ–≤—Л—Е —Б–µ—А–і–µ—З–љ–Њ-—Б–Њ—Б—Г–і–Є—Б—В—Л—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є –Є –љ–∞ —Г–≤–µ–ї–Є—З–µ–љ–Є–µ –≤–µ—А–Њ—П—В–љ–Њ—Б—В–Є –ї–µ—В–∞–ї—М–љ–Њ–≥–Њ –Є—Б—Е–Њ–і–∞ —Г —В–∞–Ї–Є—Е –њ–∞—Ж–Є–µ–љ—В–Њ–≤. –Ь–µ—В–∞–∞–љ–∞–ї–Є–Ј 5 –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–є (1527 –њ–∞—Ж–Є–µ–љ—В–Њ–≤), –њ—А–Њ–≤–µ–і–µ–љ–љ—Л—Е –≤ –Ъ–Є—В–∞–µ, –Њ—В–Љ–µ—В–Є–ї, —З—В–Њ —З–∞—Б—В–Њ—В–∞ –∞—А—В–µ—А–Є–∞–ї—М–љ–Њ–є –≥–Є–њ–µ—А—В–µ–љ–Ј–Є–Є (–Р–У), –Є—И–µ–Љ–Є—З–µ—Б–Ї–Њ–є –±–Њ–ї–µ–Ј–љ–Є —Б–µ—А–і—Ж–∞ (–Ш–С–°) –Є —Ж–µ—А–µ–±—А–Њ–≤–∞—Б–Ї—Г–ї—П—А–љ–Њ–є –±–Њ–ї–µ–Ј–љ–Є (–¶–Т–С), –°–Ф —Г –±–Њ–ї—М–љ—Л—Е COVID-19 —Б–Њ—Б—В–∞–≤–ї—П–ї–∞ 17,1%, 16,4% –Є 9,7% —Б–Њ–Њ—В–≤–µ—В—Б—В–≤–µ–љ–љ–Њ. –Я—А–Є—Б—Г—В—Б—В–≤–Є–µ —Д–Њ–љ–Њ–≤–Њ–є –Р–У —Б–Њ–њ—А–Њ–≤–Њ–ґ–і–∞–ї–Њ—Б—М 2-–Ї—А–∞—В–љ—Л–Љ —Г–≤–µ–ї–Є—З–µ–љ–Є–µ–Љ —А–Є—Б–Ї–∞ –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ—Б—В–Є –љ–∞–њ—А–∞–≤–ї–µ–љ–Є—П –≤ –Ю–†–Ш–Ґ, –Ш–С–°/–¶–Т–С вАФ 3-–Ї—А–∞—В–љ—Л–Љ, –°–Ф вАФ 2-–Ї—А–∞—В–љ—Л–Љ [12].
–Т –љ–∞–±–ї—О–і–µ–љ–Є–Є Z. Wu, J.M. McGoogan [13], –≤–Ї–ї—О—З–∞–≤—И–µ–Љ 44 672 —Б–ї—Г—З–∞—П, –≤ —В. —З. —Б –ї–µ–≥–Ї–Є–Љ —В–µ—З–µ–љ–Є–µ–Љ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П, —З–∞—Б—В–Њ—В—Л –Р–У, –Ш–С–° –Є –°–Ф –Њ–Ї–∞–Ј–∞–ї–Є—Б—М –љ–µ—Б–Ї–Њ–ї—М–Ї–Њ –љ–Є–ґ–µ: 12,8%, 4,2% –Є 5,3% —Б–Њ–Њ—В–≤–µ—В—Б—В–≤–µ–љ–љ–Њ. –Ю–±—Й–Є–є —Г—А–Њ–≤–µ–љ—М —Б–Љ–µ—А—В–љ–Њ—Б—В–Є —Б–Њ—Б—В–∞–≤–Є–ї 2,3%, –∞ —Б—А–µ–і–Є –±–Њ–ї—М–љ—Л—Е —Б –Ш–С–° –Њ–љ –і–Њ—Б—В–Є–≥–∞–ї 10,5%, —Б –°–Ф вАФ 7,3%, —Б –Р–У вАФ 6,0%.
–Х—Й–µ –≤ –Њ–і–љ–Њ–Љ –Є—Б—В–Њ—З–љ–Є–Ї–µ, –Њ–±—К–µ–і–Є–љ–Є–≤—И–µ–Љ 8910 —Б–ї—Г—З–∞–µ–≤ COVID-19 –љ–µ —В–Њ–ї—М–Ї–Њ –Є–Ј –Р–Ј–Є–Є, –љ–Њ –Є –Є–Ј –Х–≤—А–Њ–њ—Л (–њ—А–µ–Є–Љ—Г—Й–µ—Б—В–≤–µ–љ–љ–Њ) –Є –°–µ–≤–µ—А–љ–Њ–є –Р–Љ–µ—А–Є–Ї–Є [14], –≤ 30,5% —Б–ї—Г—З–∞–µ–≤ —Г –њ–∞—Ж–Є–µ–љ—В–Њ–≤ –Є–Љ–µ–ї–∞ –Љ–µ—Б—В–Њ –≥–Є–њ–µ—А–ї–Є–њ–Є–і–µ–Љ–Є—П, –≤ 26,3% вАФ –Р–У, –≤ 14,3% вАФ –°–Ф, –≤ 11,3% вАФ –Ш–С–°, –≤ 2,1% вАФ –Ј–∞—Б—В–Њ–є–љ–∞—П —Е—А–Њ–љ–Є—З–µ—Б–Ї–∞—П —Б–µ—А–і–µ—З–љ–∞—П –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ—Б—В—М, –≤ 3,4% вАФ –∞—А–Є—В–Љ–Є–Є. –°—А–µ–і–Є —Д–∞–Ї—В–Њ—А–Њ–≤ —А–Є—Б–Ї–∞ –≤–љ—Г—В—А–Є–±–Њ–ї—М–љ–Є—З–љ–Њ–є –ї–µ—В–∞–ї—М–љ–Њ—Б—В–Є –±—Л–ї–Є —Г–Ї–∞–Ј–∞–љ—Л –Ш–С–° (–Ю–® 2,70, 95% –Ф–Ш 2,08вАУ3,51), —Е—А–Њ–љ–Є—З–µ—Б–Ї–∞—П —Б–µ—А–і–µ—З–љ–∞—П –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ—Б—В—М (–Ю–® 2,48, 95% –Ф–Ш 1,62вАУ3,79), –∞—А–Є—В–Љ–Є–Є (–Ю–® 1,95, 95% –Ф–Ш 1,33вАУ2,86).
–Я–Њ–ї—Г—З–µ–љ–љ—Л–µ —А–µ–Ј—Г–ї—М—В–∞—В—Л –Њ –њ—А–Њ–≥–љ–Њ—Б—В–Є—З–µ—Б–Ї–Њ–є —А–Њ–ї–Є —Е—А–Њ–љ–Є—З–µ—Б–Ї–Є—Е –Ї–∞—А–і–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є—Е –Є –њ—Б–Є—Е–Њ–љ–µ–≤—А–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є—Е (–њ—А–µ–Є–Љ—Г—Й–µ—Б—В–≤–µ–љ–љ–Њ вАФ —Ж–µ—А–µ–±—А–Њ–≤–∞—Б–Ї—Г–ї—П—А–љ—Л—Е) –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є —Г –±–Њ–ї—М–љ—Л—Е COVID-19 —Б–Њ–≥–ї–∞—Б—Г—О—В—Б—П —Б –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ–љ—Л–Љ–Є –≤ –њ–µ—А–µ—З–Є—Б–ї–µ–љ–љ—Л—Е –ї–Є—В–µ—А–∞—В—Г—А–љ—Л—Е –Є—Б—В–Њ—З–љ–Є–Ї–∞—Е, –љ–Њ –љ–µ–≥–∞—В–Є–≤–љ–Њ–µ –Ј–љ–∞—З–µ–љ–Є–µ –°–Ф, –Њ–ґ–Є—А–µ–љ–Є—П, —А–µ—Б–њ–Є—А–∞—В–Њ—А–љ–Њ–є –Є –Њ–љ–Ї–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–є –њ–∞—В–Њ–ї–Њ–≥–Є–Є –≤—Л—П–≤–Є—В—М –љ–µ —Г–і–∞–ї–Њ—Б—М. –≠—В–Њ —З–∞—Б—В–Є—З–љ–Њ —Б–Њ–Њ—В–≤–µ—В—Б—В–≤—Г–µ—В –і–∞–љ–љ—Л–Љ –Я.–Т. –У–ї—Л–±–Њ—З–Ї–Њ —Б —Б–Њ–∞–≤—В. [15], –Ї–Њ—В–Њ—А—Л–µ, –Њ—В–Љ–µ—В–Є–≤ –≤–ї–Є—П–љ–Є–µ –љ–∞ —Г—А–Њ–≤–µ–љ—М –ї–µ—В–∞–ї—М–љ–Њ—Б—В–Є —Г –±–Њ–ї—М–љ—Л—Е COVID-19 —Б–µ—А–і–µ—З–љ–Њ-—Б–Њ—Б—Г–і–Є—Б—В—Л—Е –±–Њ–ї–µ–Ј–љ–µ–є, –°–Ф –Є –Њ–ґ–Є—А–µ–љ–Є—П, –љ–µ –≤—Л—П–≤–Є–ї–Є –≤–ї–Є—П–љ–Є—П —А–µ—Б–њ–Є—А–∞—В–Њ—А–љ—Л—Е, –Њ–љ–Ї–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є—Е, —А–µ–≤–Љ–∞—В–Є—З–µ—Б–Ї–Є—Е, –∞—Г—В–Њ–Є–Љ–Љ—Г–љ–љ—Л—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є –Є –Т–Ш–І-–Є–љ—Д–µ–Ї—Ж–Є–Є.
–£ —А—П–і–∞ –±–Њ–ї—М–љ—Л—Е COVID-19 —А–∞–Ј–≤–Є–ї–Є—Б—М –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є—П вАФ –њ—А–µ–Є–Љ—Г—Й–µ—Б—В–≤–µ–љ–љ–Њ –Ґ–≠–Ы–Р, –Є–љ—Д–∞—А–Ї—В—Л –Љ–Є–Њ–Ї–∞—А–і–∞, –Ю–Ъ–°, –Ю–Э–Ь–Ъ; –њ–Њ—З—В–Є –≤—Б–µ –Њ–љ–Є —Б–Ї–Њ–љ—З–∞–ї–Є—Б—М. –†–∞–љ–µ–µ —Б–Њ–Њ–±—Й–∞–ї–Њ—Б—М, —З—В–Њ —Б—А–µ–і–Є –љ–∞–њ—А–∞–≤–ї–µ–љ–љ—Л—Е –≤ –Ю–†–Ш–Ґ –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б –њ–Њ–і—В–≤–µ—А–ґ–і–µ–љ–љ–Њ–є –њ–љ–µ–≤–Љ–Њ–љ–Є–µ–є, –≤—Л–Ј–≤–∞–љ–љ–Њ–є SARS-CoV-2, –Ґ–≠–Ы–Р –і–Є–∞–≥–љ–Њ—Б—В–Є—А–Њ–≤–∞–ї–∞—Б—М –±–Њ–ї–µ–µ —З–µ–Љ –≤ —З–µ—В–≤–µ—А—В–Є —Б–ї—Г—З–∞–µ–≤, —З—В–Њ —Б–≤—П–Ј—Л–≤–∞–ї–Њ—Б—М —Б –љ–∞—А—Г—И–µ–љ–Є—П–Љ–Є —Б–≤–µ—А—В—Л–≤–∞–µ–Љ–Њ—Б—В–Є –Ї—А–Њ–≤–Є, –њ—А–Њ–≤–Њ—Ж–Є—А—Г–µ–Љ—Л–Љ–Є –Є–љ—Д–µ–Ї—Ж–Є–µ–є [16]. –Ґ—А–Њ–Љ–±–Њ—Н–Љ–±–Њ–ї–Є—З–µ—Б–Ї–Є–µ —Б–Њ–±—Л—В–Є—П –≤ —Б–ї—Г—З–∞–µ –Ї–Њ—А–Њ–љ–∞–≤–Є—А—Г—Б–љ–Њ–є –Є–љ—Д–µ–Ї—Ж–Є–Є –љ–∞—Б—В—Г–њ–∞–ї–Є, –љ–µ—Б–Љ–Њ—В—А—П –љ–∞ –њ—А–Њ–≤–µ–і–µ–љ–Є–µ –∞–љ—В–Є–Ї–Њ–∞–≥—Г–ї—П–љ—В–љ–Њ–є –њ—А–Њ—Д–Є–ї–∞–Ї—В–Є–Ї–Є [17]. –†–∞–Ј–≤–Є—В–Є–µ –Ю–Ъ–° –Є –Є–љ—Д–∞—А–Ї—В–Њ–≤ –Љ–Є–Њ–Ї–∞—А–і–∞ —Г –±–Њ–ї—М–љ—Л—Е COVID-19, –Њ—Б–Њ–±–µ–љ–љ–Њ —Г–ґ–µ —Б—В—А–∞–і–∞—О—Й–Є—Е –Ш–С–°, –Љ–Њ–ґ–µ—В –Њ—В—А–∞–ґ–∞—В—М –њ–Њ–≤—А–µ–ґ–і–µ–љ–Є–µ –∞—В–µ—А–Њ—Б–Ї–ї–µ—А–Њ—В–Є—З–µ—Б–Ї–Њ–є –±–ї—П—И–Ї–Є –љ–∞ —Д–Њ–љ–µ —Г—Б–Є–ї–µ–љ–Є—П —Б–Є—Б—В–µ–Љ–љ–Њ–≥–Њ –≤–Њ—Б–њ–∞–ї–µ–љ–Є—П, –≤–Њ—Б–њ–∞–ї–Є—В–µ–ї—М–љ—Л—Е –Є–Ј–Љ–µ–љ–µ–љ–Є–є –≤ —Б—В–µ–љ–Ї–µ —Б–Њ—Б—Г–і–∞ –Є –≥–Є–њ–µ—А–Ї–Њ–∞–≥—Г–ї–Њ–њ–∞—В–Є–Є [18]. –Ш–Ј–≤–µ—Б—В–љ–Њ, —З—В–Њ COVID-19 –∞—Б—Б–Њ—Ж–Є–Є—А—Г–µ—В—Б—П —Б —Г–≤–µ–ї–Є—З–µ–љ–Є–µ–Љ —А–Є—Б–Ї–∞ –Ю–Э–Ь–Ъ –і–Њ 3,9 (95% –Ф–Ш 1,7вАУ8,9) [19].
–° —В—П–ґ–µ–ї—Л–Љ —В–µ—З–µ–љ–Є–µ–Љ –Ї–Њ—А–Њ–љ–∞–≤–Є—А—Г—Б–љ–Њ–є –Є–љ—Д–µ–Ї—Ж–Є–Є —Б–Њ—З–µ—В–∞–ї–Є—Б—М –µ—Й–µ –Є –±–Њ–ї–µ–µ –≤—Л—А–∞–ґ–µ–љ–љ—Л–µ –љ–∞ –і–µ–љ—М –≥–Њ—Б–њ–Є—В–∞–ї–Є–Ј–∞—Ж–Є–Є –Њ—В–Ї–ї–Њ–љ–µ–љ–Є—П –ї–∞–±–Њ—А–∞—В–Њ—А–љ—Л—Е –њ–Њ–Ї–∞–Ј–∞—В–µ–ї–µ–є. –Т—Л—Б–Њ–Ї–Є–µ —Г—А–Њ–≤–љ–Є –≤ –љ–∞—З–∞–ї—М–љ–Њ–Љ –њ–µ—А–Є–Њ–і–µ COVID-19 –°-—А–µ–∞–Ї—В–Є–≤–љ–Њ–≥–Њ –±–µ–ї–Ї–∞ [20, 21] –Є –Њ—В–љ–Њ—И–µ–љ–Є—П –љ–µ–є—В—А–Њ—Д–Є–ї—Л/–ї–Є–Љ—Д–Њ—Ж–Є—В—Л –≤ –њ–µ—А–Є—Д–µ—А–Є—З–µ—Б–Ї–Њ–є –Ї—А–Њ–≤–Є [22] —Б—З–Є—В–∞—О—В—Б—П –њ—А–µ–і–Є–Ї—В–Њ—А–∞–Љ–Є –љ–µ–±–ї–∞–≥–Њ–њ—А–Є—П—В–љ–Њ–≥–Њ –њ—А–Њ–≥–љ–Њ–Ј–∞ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П. –£–Ї–∞–Ј–∞–љ–љ—Л–µ –њ–∞—А–∞–Љ–µ—В—А—Л —Г –±–Њ–ї—М–љ—Л—Е –Є–Ј –≥—А—Г–њ–њ—Л II –Є –Њ—Б–Њ–±–µ–љ–љ–Њ –Є–Ј –≥—А—Г–њ–њ—Л III –±—Л–ї–Є —В–∞–Ї–ґ–µ –Є–Ј–Љ–µ–љ–µ–љ—Л –≤ –≥–Њ—А–∞–Ј–і–Њ –±–Њ–ї—М—И–µ–є —Б—В–µ–њ–µ–љ–Є –њ–Њ —Б—А–∞–≤–љ–µ–љ–Є—О —Б –њ–∞—А–∞–Љ–µ—В—А–∞–Љ–Є –≤ –≥—А—Г–њ–њ–µ I.
–Я—А–Њ–≤–µ–і–µ–љ–љ–Њ–µ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–µ –љ–µ –±—Л–ї–Њ —А–∞–љ–і–Њ–Љ–Є–Ј–Є—А–Њ–≤–∞–љ–љ—Л–Љ, –Є –њ–Њ–ї—Г—З–µ–љ–љ—Л–µ —Б–≤–µ–і–µ–љ–Є—П –Њ –≤–ї–Є—П–љ–Є–Є –ї–Њ–њ–Є–љ–∞–≤–Є—А–∞/—А–Є—В–Њ–љ–∞–≤–Є—А–∞ –Є —Г–Љ–Є–љ–Њ—Д–µ–љ–Њ–≤–Є—А–∞ –љ–∞ –ї–µ—В–∞–ї—М–љ–Њ—Б—В—М –њ—А–Є COVID-19 –љ–µ –Љ–Њ–≥—Г—В —Б—З–Є—В–∞—В—М—Б—П –Њ–Ї–Њ–љ—З–∞—В–µ–ї—М–љ—Л–Љ–Є. –Ъ–Њ—А—А–µ–ї—П—Ж–Є–Њ–љ–љ—Л–µ –Ї–Њ—Н—Д—Д–Є—Ж–Є–µ–љ—В—Л –Љ–µ–ґ–і—Г –њ—А–Є–µ–Љ–Њ–Љ –њ—А–µ–њ–∞—А–∞—В–Њ–≤ –Є –Є—Б—Е–Њ–і–Њ–Љ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П —Г–Ї–∞–Ј–∞–ї–Є –ї–Є—И—М –љ–∞ —Б–ї–∞–±—Г—О –Ї–Њ—А—А–µ–ї—П—Ж–Є–Њ–љ–љ—Г—О –Ј–∞–≤–Є—Б–Є–Љ–Њ—Б—В—М, —В–Њ–≥–і–∞ –Ї–∞–Ї —А–∞–љ–µ–µ –њ—А–Њ–≤–Њ–і–Є–≤—И–Є–µ—Б—П –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П (—В–∞–Ї–ґ–µ –љ–µ –ї–Є—И–µ–љ–љ—Л–µ –Љ–µ—В–Њ–і–Є—З–µ—Б–Ї–Є—Е –љ–µ–і–Њ—Б—В–∞—В–Ї–Њ–≤) –љ–µ –Њ–±–љ–∞—А—Г–ґ–Є–ї–Є —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В–Є –ї–Њ–њ–Є–љ–∞–≤–Є—А–∞/—А–Є—В–Њ–љ–∞–≤–Є—А–∞ [23] –Є —Г–Љ–Є–љ–Њ—Д–µ–љ–Њ–≤–Є—А–∞ [24] –≤ –Њ—В–љ–Њ—И–µ–љ–Є–Є –≤–ї–Є—П–љ–Є—П –љ–∞ –ї–µ—В–∞–ї—М–љ–Њ—Б—В—М –Є –≤—А–µ–Љ—П –і–Њ—Б—В–Є–ґ–µ–љ–Є—П –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–≥–Њ —Г–ї—Г—З—И–µ–љ–Є—П. –°–ї–µ–і—Г–µ—В –њ–Њ–і—З–µ—А–Ї–љ—Г—В—М, —З—В–Њ –≤—Л—П–≤–ї–µ–љ–љ—Л–є —А–µ–Ј—Г–ї—М—В–∞—В –Ї–∞—Б–∞–ї—Б—П –њ—А–µ–Є–Љ—Г—Й–µ—Б—В–≤–µ–љ–љ–Њ —В—П–ґ–µ–ї–Њ–≥–Њ –Є –Ї—А–∞–є–љ–µ —В—П–ґ–µ–ї–Њ–≥–Њ —В–µ—З–µ–љ–Є—П –±–Њ–ї–µ–Ј–љ–Є. –Т —З–∞—Б—В–љ–Њ—Б—В–Є, —Н—Д—Д–µ–Ї—В –ї–Њ–њ–Є–љ–∞–≤–Є—А–∞/—А–Є—В–Њ–љ–∞–≤–Є—А–∞ –±—Л–ї –Њ—В–Љ–µ—З–µ–љ —В–Њ–ї—М–Ї–Њ –≤ –њ–Њ–і–≥—А—Г–њ–њ–µ –±–Њ–ї—М–љ—Л—Е COVID-19, –њ–Њ–ї—Г—З–∞–≤—И–Є—Е –Ш–Т–Ы. –Э–µ –Є—Б–Ї–ї—О—З–µ–љ–Њ, —З—В–Њ –≤—Л–≤–Њ–і—Л –Є–Ј –≤—Л—И–µ—Г–њ–Њ–Љ—П–љ—Г—В–Њ–≥–Њ –љ–∞–±–ї—О–і–µ–љ–Є—П [23] –Њ–Ї–∞–Ј–∞–ї–Є—Б—М –і—А—Г–≥–Є–Љ–Є, –њ–Њ—Б–Ї–Њ–ї—М–Ї—Г –Ш–Т–Ы —В–Њ–≥–і–∞ –њ—А–Є–Љ–µ–љ—П–ї–∞—Б—М –Љ–µ–љ–µ–µ —З–µ–Љ –≤ —В—А–µ—В–Є —Б–ї—Г—З–∞–µ–≤, —В. –µ. –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–µ –њ—А–Њ—В–µ–Ї–∞–ї–Њ –љ–µ —Б—В–Њ–ї—М –і—А–∞–Љ–∞—В–Є—З–љ–Њ.
–£—З–Є—В—Л–≤–∞—П, —З—В–Њ –Є—Б—Е–Њ–і COVID-19 —З–∞—Б—В–Њ –Њ–Ї–∞–Ј—Л–≤–∞–µ—В—Б—П —Д–∞—В–∞–ї—М–љ—Л–Љ, –∞ –Њ—З–µ–≤–Є–і–љ–Њ–є –∞–ї—М—В–µ—А–љ–∞—В–Є–≤—Л –ї–Њ–њ–Є–љ–∞–≤–Є—А—Г/—А–Є—В–Њ–љ–∞–≤–Є—А—Г –Є —Г–Љ–Є–љ–Њ—Д–µ–љ–Њ–≤–Є—А—Г –і–Њ —Б–Є—Е –њ–Њ—А –љ–µ—В, –њ—А–Њ—В–Є–≤–Њ–≤–Є—А—Г—Б–љ–∞—П –∞–Ї—В–Є–≤–љ–Њ—Б—В—М —Н—В–Є—Е –њ—А–µ–њ–∞—А–∞—В–Њ–≤ –љ—Г–ґ–і–∞–µ—В—Б—П –≤ –і–∞–ї—М–љ–µ–є—И–µ–Љ –∞–љ–∞–ї–Є–Ј–µ.
–Т—Л–≤–Њ–і—Л
–Т–µ—А–Њ—П—В–љ–Њ—Б—В—М –ї–µ—В–∞–ї—М–љ–Њ–≥–Њ –Є—Б—Е–Њ–і–∞ (–љ–Њ –љ–µ –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ—Б—В—М –љ–∞–±–ї—О–і–µ–љ–Є—П –≤ –Ю–†–Ш–Ґ –Є–ї–Є –њ—А–Њ–≤–µ–і–µ–љ–Є—П –Ш–Т–Ы) —Г –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б –њ–љ–µ–≤–Љ–Њ–љ–Є—П–Љ–Є, –≤—Л–Ј–≤–∞–љ–љ—Л–Љ–Є SARS-CoV-2, —Г–≤–µ–ї–Є—З–Є–≤–∞–ї–∞—Б—М —Б –≤–Њ–Ј—А–∞—Б—В–Њ–Љ.
–Т—Б–µ –±–Њ–ї—М–љ—Л–µ, –њ–Њ–≥–Є–±—И–Є–µ –Њ—В –њ–љ–µ–≤–Љ–Њ–љ–Є–є, –≤—Л–Ј–≤–∞–љ–љ—Л—Е COVID-19, —Б—В—А–∞–і–∞–ї–Є —Е–Њ—В—П –±—Л –Њ–і–љ–Њ–є —Е—А–Њ–љ–Є—З–µ—Б–Ї–Њ–є —Б–Њ–њ—Г—В—Б—В–≤—Г—О—Й–µ–є –њ–∞—В–Њ–ї–Њ–≥–Є–µ–є, –њ—А–µ–Є–Љ—Г—Й–µ—Б—В–≤–µ–љ–љ–Њ –Ї–∞—А–і–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–є –Є –њ—Б–Є—Е–Њ–љ–µ–≤—А–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–є (–≤ –±–Њ–ї—М—И–Є–љ—Б—В–≤–µ —Б–ї—Г—З–∞–µ–≤ вАФ —Ж–µ—А–µ–±—А–Њ–≤–∞—Б–Ї—Г–ї—П—А–љ–Њ–≥–Њ –≥–µ–љ–µ–Ј–∞). –Ъ–∞—А–і–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–µ –Є –њ—Б–Є—Е–Њ–љ–µ–≤—А–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–µ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П, –≤ –Њ—В–ї–Є—З–Є–µ –Њ—В —А–µ—Б–њ–Є—А–∞—В–Њ—А–љ—Л—Е, –Њ–љ–Ї–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є—Е –±–Њ–ї–µ–Ј–љ–µ–є, –°–Ф, –Њ–ґ–Є—А–µ–љ–Є—П, –≤–Є—А—Г—Б–љ—Л—Е –≥–µ–њ–∞—В–Є—В–Њ–≤, –Т–Ш–І-–Є–љ—Д–µ–Ї—Ж–Є–Є, –і–Њ—Б—В–Њ–≤–µ—А–љ–Њ –∞—Б—Б–Њ—Ж–Є–Є—А–Њ–≤–∞–ї–Є—Б—М —Б —Г–≤–µ–ї–Є—З–µ–љ–Є–µ–Љ —З–∞—Б—В–Њ—В—Л –ї–µ—В–∞–ї—М–љ–Њ–≥–Њ –Є—Б—Е–Њ–і–∞.
–Э–∞–Є–±–Њ–ї–µ–µ —З–∞—Б—В—Л–Љ–Є –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є—П–Љ–Є COVID-19 –Њ–Ї–∞–Ј—Л–≤–∞–ї–Є—Б—М –Ґ–≠–Ы–Р, –Є–љ—Д–∞—А–Ї—В –Љ–Є–Њ–Ї–∞—А–і–∞, –Ю–Ъ–°, –Ю–Э–Ь–Ъ.
–Ґ—П–ґ–µ–ї–Њ–µ —В–µ—З–µ–љ–Є–µ COVID-19, –≤ —В. —З. —Б–Њ–њ—А—П–ґ–µ–љ–љ–Њ–µ —Б –ї–µ—В–∞–ї—М–љ—Л–Љ –Є—Б—Е–Њ–і–Њ–Љ, —Е–∞—А–∞–Ї—В–µ—А–Є–Ј–Њ–≤–∞–ї–Њ—Б—М –±–Њ–ї–µ–µ –≤—Л—А–∞–ґ–µ–љ–љ—Л–Љ–Є —Г–ґ–µ –љ–∞ –і–µ–љ—М –≥–Њ—Б–њ–Є—В–∞–ї–Є–Ј–∞—Ж–Є–Є —Б–љ–Є–ґ–µ–љ–Є–µ–Љ —Г—А–Њ–≤–љ—П —Б–∞—В—Г—А–∞—Ж–Є–Є –Ї—А–Њ–≤–Є –Ї–Є—Б–ї–Њ—А–Њ–і–Њ–Љ, –∞ —В–∞–Ї–ґ–µ –њ–Њ–≤—Л—И–µ–љ–Є–µ–Љ –Њ—В–љ–Њ—И–µ–љ–Є—П –љ–µ–є—В—А–Њ—Д–Є–ї–Њ–≤ –Ї –ї–Є–Љ—Д–Њ—Ж–Є—В–∞–Љ –≤ –њ–µ—А–Є—Д–µ—А–Є—З–µ—Б–Ї–Њ–є –Ї—А–Њ–≤–Є, –°–Ю–≠ –Є –Ї–Њ–љ—Ж–µ–љ—В—А–∞—Ж–Є–Є –°-—А–µ–∞–Ї—В–Є–≤–љ–Њ–≥–Њ –±–µ–ї–Ї–∞.
–Т—Л—П–≤–ї–µ–љ–љ–∞—П —В–µ–љ–і–µ–љ—Ж–Є—П –±–Њ–ї–µ–µ –љ–Є–Ј–Ї–Њ–є —З–∞—Б—В–Њ—В—Л –ї–µ—В–∞–ї—М–љ—Л—Е –Є—Б—Е–Њ–і–Њ–≤ –≤ –њ–Њ–і–≥—А—Г–њ–њ–∞—Е –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б —В—П–ґ–µ–ї—Л–Љ —В–µ—З–µ–љ–Є–µ–Љ COVID-19, –Ї–Њ—В–Њ—А—Л–Љ –љ–∞–Ј–љ–∞—З–∞–ї–Є—Б—М –ї–Њ–њ–Є–љ–∞–≤–Є—А/—А–Є—В–Њ–љ–∞–≤–Є—А –Є —Г–Љ–Є–љ–Њ—Д–µ–љ–Њ–≤–Є—А, —В—А–µ–±—Г–µ—В –і–Њ–њ–Њ–ї–љ–Є—В–µ–ї—М–љ–Њ–≥–Њ –Є–Ј—Г—З–µ–љ–Є—П.












